 |
 |
- Search
| J Korean Med Assoc > Volume 63(8); 2020 > Article |
|
Abstract
A new diagnosis-related group (DRG) based payment system has been implemented in most public hospitals in Korea. We investigated the effects of the new DRG system and its incentive policy on the utilization rate of diagnostic laboratory tests. Three groups were categorized; 36 hospitals under the new DRG system (participant group), 72 hospitals (control-1) matching with 36 participants according to the number of beds, and 42 tertiary hospitals (control-2). The patients of acute myocardial infarction, cerebral infarction, type 2 diabetes mellitus, and gonarthrosis receiving total arthroplasty were included. We analyzed the mean length of stay and the number of diagnostic laboratory tests conducted during hospitalization of the three groups according to the new DRG system and the incentive policy rates under the new DRG system. Before participating in the new DRG system, the number of diagnostic laboratory tests in the participant group was less than that in the two control groups for all four diseases. However, although the participant group’s length of stay decreased under the new DRG system, the number of diagnostic laboratory tests increased as the maximum incentive policy rate increased. The increment of the number of diagnostic laboratory tests was prominent in the period of a maximum of 35% incentive policy rates. Finally, the number of diagnostic laboratory tests of the participant group was similar to or exceeded that of the control-2 group. The new DRG system’s incentive policy rates played a driving force on the increased utilization rate of the diagnostic laboratory test. For preparing in advance for the change in incentive policy rates, monitoring and guidelines for the utilization of diagnostic laboratory tests are necessary.
신포괄수가제는 행위별수가제와 기존의 포괄수가제의 단점을 보완한 제도로서, 진료에 필수적인 기본 서비스는 포괄수가로, 의사의 의료행위와 약제 및 치료 재료에 대해서는 비포괄수가(행위별수가)로 보상하는 제도이다[1]. 신포괄수가제는 2009년 4월 20개 질병군을 대상으로 국민건강보험공단 일산병원이 시범사업으로 도입하였으며, 2012년 7월 550개 질병군을 대상으로 지역거점 공공병원 40개 기관으로 확대되었다. 이후 2018년 8월부터는 시범사업 대상 기관이 민간의료기관으로 확대되어, 2020년 1월 1일 기준, 99개의 국공립 및 민간의료기관이 567개 질병군을 대상으로 신포괄수가제 시범사업에 참여하고 있다[2].
포괄수가제 또는 신포괄수가제 적용 시, 의료기관은 환자들의 입원 일수를 줄이고 포괄수가 대상 항목을 외래 진료로 전환함으로써, 포괄수가 대상인 입원 환자들에 대한 비용을 절감하여 이익을 증대시킬 가능성이 있다[3,4]. 진단 검사의학 검체검사는 신포괄수가제의 포괄수가와 비포괄수가 중 대부분 포괄수가로 보상된다[5]. 질병의 진단 및 치료와 관련된 의학적인 판단의 약 60-70%를 진단검사의학 검체검사에 의존하는 것으로 알려져 있다[6]. 하지만, 신포괄수가제 하에서 진단검사의학 검체검사의 시행 시점 및 양은 진료비 지불방식에 영향을 받을 가능성이 있다. 포괄수가제 도입 이후 일부 의료기관은 편도 및 아데노이드 수술이나 항문 및 탈장 수술의 경우, 입원 후 시행하던 수술 전 검체검사 및 영상의학검사를 입원 전 외래에서 시행(외래 전이)하는 것이 증가하였다[7]. 적절한 검체검사가 적시에 이루어지지 않는 경우, 진단 및 치료에 악영향을 끼칠 수 있어 환자 안전에 영향을 끼칠 수 있다. 또한, 환자에게 필요한 검체검사를 입원 전 또는 후에 시행하는 경우, 환자에게 불편을 초래할 수 있다.
신포괄수가제 정책가산은 신포괄수가제 참여 의료기관의 공공의료서비스 제공 비용을 보상함으로써 신포괄수가제 시범사업 참여를 유도하고자 도입되었으며, 정책가산을 위한 평가항목과 반영비율은 점진적으로 증가하였다[8]. 신포괄수가제의 정책가산율 변화에 따른 의료 행위량 변화에 대한 연구에 따르면, 정책가산율 증가는 신포괄수가제 하에서 의료 행위량 증가에 긍정적인 영향을 미친 것으로 나타났다[9]. 해당 연구는 진료비 분석을 통해 의료 행위량을 간접적으로 분석한 연구로, 진단검사의학 검체검사량에 대한 변화는 확인할 수 없었다.
따라서 본 연구는 신포괄수가제 적용 및 정책가산율 변화가 진단검사의학 검체검사 활용도에 미친 영향을 파악하고자 하였다. 이를 위해 신포괄수가제 시범사업 참여 및 미참여 의료기관을 대상으로, 신포괄수가제 적용 및 정책가산율 변화에 따른 진단검사의학 검체검사의 청구량 변화를 분석하였다.
이 연구는 2009년 1월 1일부터 2018년 12월 31일까지의 국민건강보험공단 건강보험 청구심사자료를 이용하였다. 연구자료는 국민건강보험공단 국민건강정보자료 제공 심의위원회 승인을 통해 제공받았다(승인번호 NHIS-2020-1-147).
신포괄수가제 시범사업 참여기관 중 2018년 8월 이전 신포괄수가제에 참여한 의료기관은 총 42개 기관으로, 국민건강보험공단 일산병원, 국립중앙의료원, 그리고 지방의료원 40개 기관이었다[8]. 이 중 2012년 7월 3차 시범사업 연장 시점 이전에 이미 시범사업에 참여하고 있었던 국민건강보험공단 일산병원, 부산광역시의료원, 대구의료원, 남원의료원과, 2012년 7월 이후 시범사업에 참여한 국립 중앙의료원(2015년 8월부터 참여)과 진안군의료원(2017년 1월부터 참여)을 제외하고, 2012년 7월부터 동시에 신포괄수가제 시범사업에 참여하기 시작한 총 36개 지방의료원을 ‘신포괄수가제 참여기관군(이하 참여기관군)’으로 선정하였다. 병상 규모에 따라 분류하면, 100병상 미만 3개 기관, 100병상 이상 500병상 미만 31개 기관, 500병상 이상 2개 기관이었다. 참여기관군의 병상 규모와 1:2 개별 짝짓기 방식으로 신포괄수가제에 참여하고 있지 않은 72개 의료기관을 ‘대조기관-1군’으로, 2018년 기준 상급종합병원 42개 의료기관을 ‘대조기관-2군’으로 각각 선정하였다.
임상증상의 다양성이 적어 환자에 따라 시행하는 검체검사의 종류 및 횟수의 차이가 크지 않을 것으로 예상되는 질환들을 연구대상으로 하였으며, 급성 및 만성 질환, 그리고 내과계 및 외과계 질환을 고려하여 선정하였다. 선정한 네개 질환 및 각 질환에 대한 한국표준질병·사인분류 코드는 급성심근경색(I121), 뇌경색(I63), 제2형 당뇨병(E11), 무릎관절증(M17)이다. 무릎관절증의 경우 외과계 질환으로 선정하였기 때문에, 입원 주상병 코드가 무릎관절증이면서 입원기간 중 슬관절전치환술(질병진료 행위코드 N2072, N2077)을 시행한 경우로 제한하였다.
이 연구의 평가지표는 연구대상 질환의 입원 건당 입원일수와 입원 건당 진단검사의학 전체 검체검사의 청구 건수이다. 분석기간을 네 개의 구간으로 나누어 두 지표의 값을 산출하였다. 네 개의 구간을 분리하는 세 시점은 각각 참여기관군이 신포괄수가제에 참여한 시점(2012년 7월 1일), 신포괄수가제 정책가산율이 처음 5%에서 최대 15%로 변화된 시점(2014년 1월 1일), 다시 정책가산율이 최대 15%에서 최대 35%로 변화된 시점(2015년 4월 15일, 이 연구에서는 월 단위로 자료 추출을 위해 2015년 5월 1일을 적용하였음)이다[8]. 따라서, 구간별 구체적인 시기는, 구간-1은 2009년 1월부터 2012년 6월까지, 구간-2는 2012년 7월부터 2013년 12월까지, 구간-3은 2014년 1월부터 2015년 4월까지, 그리고, 구간-4는 2015년 5월부터 2018년 12월까지이다.
네 개 질환의 추출은 입원 주상병코드를 이용하였다. 우선 건강보험 청구심사자료에서 입원일 기준 연구대상 의료기관의 연구대상 질환별로 입원 건당 입원 일수와 진단검사의학과에서 시행한 전체 검체검사 청구 건수를 추출하였다. 이를 바탕으로 입원 건당 입원 일수와 전체 검체검사 청구 건수를 월 단위로 변환하였다.
진단검사의학과에서 시행하는 검체검사의 청구코드와 병리과에서 시행하는 검체검사의 청구코드 첫 번째 알파벳이 2009년부터 2017년까지는 B와 C로 동일하고, 2018년부터는 C와 D로 동일하였다. 따라서 진단검사의학과에서 시행한 전체 검체검사 청구 건수는 진단검사의학과와 병리과에서 시행한 모든 검체검사 청구 건수에서 병리과에서 시행한 검체검사 청구 건수를 제외하는 방식으로 산출하였다.
분석 기간 동안 질환별, 연구대상 기관별, 월 단위 입원 건당 입원 일수의 변화 양상은 Figure 1과 같으며, 네 개 구간별 입원 건당 입원 일수의 평균 및 표준편차는 Table 1과 같다.
참여기관군의 경우 네 개 질환 모두에서 네 개 구간별 입원 건당 입원 일수에 통계적으로 유의한 차이가 있었다(P<0.0001). 급성심근경색에서 구간-2의 입원 일수는 7.7일로, 구간-1의 입원 일수(9.5일)와 비교하여 통계적으로 유의하게 감소하였다. 구간-3의 입원 일수는 8.0일로, 구간-2의 입원 일수와 차이가 없었지만, 구간-4의 입원 일수는 5.3일로 구간-3의 입원 일수와 비교하여 통계적으로 유의하게 감소하였다. 뇌경색에서 구간-2의 입원 일수는 16.2일로, 구간-1의 입원 일수(17.7일)와 비교하여 통계적으로 유의하게 감소하였다. 구간-3의 입원 일수는 15.5일로, 구간-2의 입원 일수와 차이가 없었지만, 구간-4의 입원 일수는 13.9일로 구간-3의 입원 일수와 비교하여 통계적으로 유의하게 감소하였다. 제2형 당뇨병에서 구간-2의 입원 일수는 10.6일로, 구간-1의 입원 일수(11.8일)와 비교하여 통계적으로 유의하게 감소하였다. 하지만, 구간-3, 구간-4 사이의 입원 일수는 각각 10.7일, 10.4일로, 기간-2의 입원 일수와 차이가 없었다. 무릎관절증에서 구간-2의 입원 일수는 22.0일로, 구간-1의 입원 일수(25.2일)와 비교하여 통계적으로 유의하게 감소하였다. 구간-3의 입원 일수는 21.4일로, 구간-2의 입원 일수와 차이가 없었지만, 구간-4의 입원 일수는 24.4일로 증가하여, 구간-1의 입원 건당 입원 일수와 유의한 차이가 없는 수준으로 증가하였다.
급성심근경색에서 참여기관군의 입원 건당 입원 일수는 구간-1에서 대조기관-1군과는 차이가 없었으나, 대조기관-2군보다 유의하게 길었다(P<0.0001). 하지만, 구간-4에서 참여기관군의 입원 일수는 대조기관-1군과 대조기관-2군보다 유의하게 짧았다(P<0.0001).
뇌경색에서 참여기관군의 입원 건당 입원 일수는 구간1에서 대조기관-1군 과 대조기관-2군보다 유의하게 길었으나(P<0.0001), 구간-4에서 참여기관군의 입원 일수는 대조기관-1군보다 유의하게 짧고 대조기관-2군보다는 유의하게 길었다(P<0.0001).
제2형 당뇨병에서 참여기관군의 입원 건당 입원 일수는 구간-1에서 통계적으로 유의한 수준으로 대조기관-1군보다는 짧고 대조기관-2군보다는 길었으나(P<0.0001), 구간-4에서 참여기관군의 입원 일수는 대조기관-1군 및 대조기관-2군보다 유의하게 길었다(P<0.0001).
무릎관절증에서 참여기관군의 입원 건당 입원 일수는 구간-1에서 대조기관-1군과 차이가 없었으나, 대조기관-2군보다 유의하게 길었다(P<0.0001). 하지만, 구간-4에서 참여기관군의 입원 일수는 대조기관-1군 및 대조기관-2군에 비해 유의하게 길었다(P<0.0001).
분석 기간 동안 질환별, 연구대상 기관별, 월 단위 입원 건당 전체 검체검사 청구 건수의 변화 양상은 Figure 2와 같으며, 네 개 구간별 입원 건당 전체 검체검사 청구 건수의 평균 및 표준편차는 Table 2와 같다.
참여기관군의 경우, 네 개 질환 모두에서 네 개 구간별 입원 건당 전체 검체검사 청구 건수에 통계적으로 유의한 차이가 있었다(P<0.0001). 급성심근경색에서 구간-2의 입원 건당 전체 검체검사 청구 건수는 56.9건으로, 구간-1의 건수(37.4건)와 비교하여 통계적으로 유의하게 증가하였으며, 구간-3의 건수는 66.9건으로 구간-2의 건수에 비해 통계적으로 유의하게 증가하였다. 하지만, 구간-4의 건수는 70.6건으로, 구간-3의 건수와 비교하여 통계적으로 유의한 차이는 나타나지 않았다. 뇌경색에서 구간-2의 입원 건당 전체 검체검사 청구 건수는 42.5건으로, 구간-1의 건수(33.4건)와 비교하여 통계적으로 유의하게 증가하였다. 또한, 구간-3의 건수는 45.3건, 기간-4의 건수는 64.5건으로, 두 기간 모두 이전 기간의 건수와 비교하여 통계적으로 유의한 증가가 나타났다. 제2형 당뇨병의 입원 건당 전체 검체검사 청구 건수는 구간-1에서 28.7건이었고, 구간-2 및 구간-3의 건수는 각각 30.4건, 31.3건으로, 이전 기간과 비교하여 유의한 변화가 나타나지 않았다. 하지만, 구간-4에는 49.6건으로 증가하여, 이전 구간들의 건수에 비해 통계적으로 유의한 증가가 나타났다. 무릎관절증의 입원 건당 전체 검체검사 청구 건수는 구간-1에서 41.2건이었고, 구간-2 및 구간-3의 건수는 각각 40.1건, 39.3건으로, 이전 기간과 비교하여 유의한 변화가 나타나지 않았다. 하지만, 구간-4에는 129.6건으로 증가하여, 이전 구간들의 건수에 비해, 전체 검체검사 청구 건수가 매우 크게 증가하였다.
급성심근경색에서 참여기관군의 입원 건당 전체 검체검사 청구 건수는 구간-1에서 대조기관-1군과 대조기관-2군의 건수보다 유의하게 적었다(P<0.0001). 하지만, 참여기관군의 전체 검체검사 청구 건수는 점차 증가하여 구간-3과 구간-4에서는 대조기관-2군의 건수와 차이가 없었다.
뇌경색에서 참여기관군의 입원 건당 전체 검체검사 청구 건수는 구간-1에서 대조기관-1군과 대조기관-2의 건수보다 유의하게 적었다(P<0.0001). 하지만, 참여기관군의 전체 검체검사 청구 건수는 점차 증가하여 구간-4에서는 대조기관-1군과 대조기관-2군의 건수보다 유의하게 많았다(P<0.0001).
제2형 당뇨병에서 참여기관군의 입원 건당 전체 검체검사 청구 건수는 구간-1에서 대조기관-1군과 대조기관-2의 건수보다 유의하게 적었다(P<0.0001). 하지만, 참여기관군의 전체 검체검사 청구 건수가 증가하여 구간-4에서는 대조기관-2군의 건수와 차이가 없었다.
무릎관절증에서 참여기관군의 입원 건당 전체 검체검사 청구 건수는 구간-1에서 대조기관-1군과 대조기관-2의 건수보다 유의하게 적었다(P<0.0001). 하지만, 구간-4에서 참여기관군의 전체 검체검사 청구 건수가 증가하여 대조기관-1군 및 대조기관-2군에 비해 유의하게 많았다(P<0.0001).
이 연구는 신포괄수가제 적용 및 정책가산율의 변화가 진단검사의학 검체검사 활용빈도의 증감에 미치는 영향을 파악하고자 하였다. 포괄수가제 및 신포괄수가제 도입에 따른 입원기간, 재입원율 또는 의료비 변화 및 외래전이율에 대한 연구들은 많이 이루어지고 있었다. 하지만, 포괄수가제 및 신포괄수가제 도입에 따른 검체검사 활용도 변화에 대한 연구는 보고된 바 없다. 신포괄수가제 참여 이후, 신포괄수가제 참여기관들의 입원 건당 입원 일수가 감소했음에도 불구하고, 입원 건당 전체 검체검사 청구 건수는 증가하였다. 또한, 정책가산율이 증가할 때마다 검체검사 청구 건수가 증가한 것을 확인함으로써 정책가산율이 검체검사 활용도에 긍정적인 영향을 끼쳤음을 확인할 수 있었다.
우선, 참여기관군의 입원 건당 입원 일수는 네 질환 모두에서 신포괄수가의 참여 직후 참여 전의 입원 일수와 비교하여 감소하였다. 참여 이후 무릎관절증에서 정책가산율 최대 35% 적용시기에 신포괄수가제 참여 이전과 비슷한 수준으로 입원 건당 입원 일수가 증가한 것을 제외하고, 정책가산율 변화에 따라 입원 건당 입원 일수가 더 감소하거나, 참여 후 감소한 입원 일수가 큰 변화 없이 유지되었다. 포괄수가제 대상인 7개의 외과계 질병군들을 대상으로 포괄수가제 적용 전과 후의 입원 일수 변화를 분석한 연구들에 따르면, 포괄수가제 적용 이후 입원 일수가 감소한 것으로 나타났고[10-14], 일부 연구에서는 입원 일수 감소와 함께 퇴원 후 외래 방문 횟수가 증가한 것으로 나타났다[12,13]. 또한, 신포괄수가제 도입 이후, 입원 일수 감소와 병상 가동률이 증가하였다[15]. 본 연구에서 참여기관군뿐만 아니라, 대조기관-1군과 대조기관-2군에서도 신포괄수가제 적용 및 정책가산율에 따라 나뉘어진 네 기간에 걸쳐서 입원 건당 입원 일수가 감소 추세를 보이고 있다. 신포괄수가제 참여 의료기관(36 기관)은 모두 공공병원이고, 대조기관-1군(72 기관)은 민간병원, 대조기관-2군(42 기관)은 모두 상급종합병원으로, 입원 건당 입원 일수가 감소는 모든 의료기관의 수익 증대를 위한 노력의 결과로 볼 수 있다. 따라서 신포괄수가제 참여기관군의 입원 건당 입원 일수의 감소는 신포괄수가제 참여에 따른 포괄수가 부분의 이득 최대화 및 재원기간 단축을 통한 수익 극대화를 위한 과정으로 해석될 수 있다.
참여기관군에서 신포괄수가제 참여 전 입원 건당 전체 검체검사 청구 건수가 가장 낮았으나, 신포괄수가제 참여 및 정책가산율 증가에 따라, 입원 건당 전체 검체검사의 청구 건수는 네 개 질환 모두에서 증가하였으며, 관찰 종료시점에서는 대조기관-1군 또는 2군과 비슷하거나 오히려 더 많았다. 참여기관군의 신포괄수가제 참여 전 입원 건당 입원 일수는 두 대조기관군들에 비해 짧지 않았음에도 불구하고, 입원 건당 전체 검체검사 청구 건수는 세 개의 군 중 가장 적었다. 정책가산율의 적용시기에 따라 질환별로 참여기관군에서의 전체 검체검사 청구 건수의 증가 양상에는 차이가 있었다. 급성심근경색 경우, 신포괄수가제 참여 이후 참여기관군에서의 전체 검체검사 청구 건수가 증가하여 정책가산율 최대 15% 적용시기에 대조기관-2군의 건수와 비슷해졌으며, 정책가산율 최대 35% 적용시기에는 참여기관군의 입원 건당 입원 일수가 감소하여 두 대조기 관군들의 입원 일수보다 짧아졌음에도 불구하고 입원 건당 전체 검체검사 청구 건수는 증가 상태를 유지하였다. 뇌경색의 경우 신포괄수가제 참여 이후 전체 검체검사 청구 건수가 지속적으로 증가하여, 정책가산율 최대 35% 적용시기에는 대조기관-2군의 청구 건수보다 더 많아졌다. 제2형 당뇨병의 경우 신포괄수가제 참여 이후 뚜렷한 전체 검체검사 청구 건수 증가가 나타나지 않았으나, 정책가산율 최대 35% 적용시기에 청구 건수가 증가하여 대조기관-1군의 청구 건수보다 많아지고 대조기관-2의 청구 건수와 비슷해졌다. 무릎관절증의 경우도 제2형 당뇨병과 비슷하게 신포괄수가제 참여 이후 뚜렷한 전체 검체검사 청구 건수 증가가 나타나지 않았으나, 정책가산율 최대 35% 적용시기에 증가하여 대조기관-1군 및 2군의 청구 건수보다 많아졌다. 즉, 급성질환(급성심근경색, 뇌경색)에서는 신포괄수가제의 참여와 정책가산의 최대 적용률 적용시점마다 전체 검체검사 청구 건수가 증가한 반면, 만성질환(제2형 당뇨병, 무릎관절증)에서는 신포괄수가제의 참여 후 정책가산 최대 적용률을 35%로 적용한 시점에 전체 검체검사 청구 건수가 증가하였다.
본 연구 결과에서 나타난 것처럼, 신포괄수가제의 정책가산율 변화는 검체검사량과 같은 의료 행위량 변화에 영향을 줄 수 있다고 판단된다. 하나의 의료기관을 대상으로 신포괄수가제의 정책가산율이 최대 15% 적용되었던 2014년과 최대 35%로 적용되었던 2015년의 진료비 청구 자료를 이용하여, 신포괄수가제에서의 진료비와 행위별 수가제에서의 진료비를 비교한 연구에서, 2014년에 비해 2015년의 의료 행위량이 증가한 것으로 나타났다[9]. 결국 신포괄수가제의 정책가산 최대 적용률의 증가는 참여기관군에서 전체 검체검사의 양을 대조기관-1군 및 2군과 비슷하거나 오히려 더 많아지게 하는 원동력이 되었으며, 이러한 제도의 변화는 검체검사의 활용도의 증가를 유도하였다고 볼 수 있다. 특히 정책가산율 최대 15% 적용시기보다 최대 35% 적용시기에 전체 검체검사 청구 건수에서 뚜렷한 증가가 나타나, 향후 정책가산율의 변화가 진단검사의학 검체검사 활용도의 예측인자임을 보여주고 있다.
본 연구에서 만성질환인 제2형 당뇨병의 경우, 정책가산 최대 적용률을 35%로 적용한 시점, 즉, 2015년 5월 이후에 전체 검체검사 청구 건수가 증가하였는데, 이는 해당 기간에 신포괄수가제 정책가산 지표 중 의료급여를 포함한 취약계층에 대한 공공성 가산 항목에 대한 정책가산율이 증가했기 때문으로 판단된다. 정책가산 최대 적용률이 15%인 기간에는 의료급여 환자 진료 지표가 3%를 차지하였으나, 정책가산 최대 적용률이 35%인 기간에는 의료급여 환자를 포함하여 취약계층 진료 지표가 9%에 해당하여[8], 해당 기간 중 참여기관군의 의료급여에 해당하는 환자 비율이 증가하였을 것으로 판단된다. 검체검사의 경우, 급성질환에 비해 만성질환에서 검체검사 시행 여부에 대한 환자들의 선택이 영향을 줄 수 있는데, 신포괄수가제 하에서는 의료급여 환자들의 경우 검체검사 시행에 따른 환자들의 부담이 적어 전체 검체검사 청구 건수가 증가한 것으로 판단된다. 또한, 무릎관절증에서도 정책가산 최대 35% 적용시기에 입원 건당 전체 검체검사 청구 건수가 급증하였는데, 이는 보건복지부가 2014년 개발을 시작하여 2015년부터 지역거점공공병원(지방의료원 포함)에 보급하고 있는 ‘표준진료지침(Critical Pathway)’의 적용과 관련이 있다고 판단된다[16]. 2015년에 처음으로 도입된 표준진료지침 적용 대상 질환에 슬관절전치환술이 포함되어 있으며, 슬관절전치환술 표준진료지침에 따르면, 입원일 수술 전 검사부터 퇴원일까지의 검사로, 일반혈액검사는 6회, 전해질 검사는 4회 시행하는 검사 일정이 제시되어 있다[17]. 이 연구에서 입원 건당 개별 검체검사 건수를 결과에 제시하지 않았으나, 슬관절전치환술을 시행한 무릎관절증에서 입원 건당 개별 검체검사 건수를 분석한 결과, 일반혈액검사의 입원 건당 검사 건수는 2015년 5월 이전 1-2건에서 2015년 5월 이후 6-7건으로, 전해질검사의 입원 건당 검사 건수는 1-2건에서 4-5건으로 증가하였다. 표준진료지침 운영 지표는 신포괄수가제 정책가산 지표 중 하나로[8], 정책가산을 통한 신포괄수가제 참여에 대한 보상은 임상의가 표준진료지침을 따라 진료를 할 수 있는 환경이 만들어지고, 이는 다시 진단검사의학 검체검사 활용도의 증가로 이어졌다고 할 수 있다.
신포괄수가제 정책가산에 대한 중장기 개선안에 따르면, 건강보험심사평가원은 공공병원 대한 최대 35%의 정책가산율을 30%(2020년-2021년), 다시 25%(2022년 이후)로 감소할 예정이다[18]. 향후 정책가산율의 감소는 참여기관군의 임상의가 진단검사의학 검체검사의 활용을 극대화하는 환경의 변화를 의미하기에, 검체검사의 활용도가 유지될 수 있는 방안을 준비해야 한다.
이 연구는 다음의 한계를 갖고 있다. 첫째, 이 연구의 신포괄수가제 참여 의료기관은 2012년 7월 신포괄수가제에 참여한 지방의료원으로, 지방의료원에서 나타난 신포괄수가제 적용 및 정책가산율 증가에 따른 입원 건당 전체 검체검사 건수 변화양상을 전체 의료기관에 적용하기에는 한계가 있다. 2018년 8월부터 신포괄수가제 시범사업의 참여기관으로 민간병원이 참여하고 있으므로, 신포괄수가제 적용 및 정책가산율이 민간병원의 검체검사 건수에 끼치는 영향, 즉, 검체검사 활용도 변화에 대해 추적조사를 진행하여 공공병원의 결과와 비교분석이 필요하다. 둘째, 본 연구에서는 네 개 질환에 대해서만 신포괄수가제 영향을 분석했으며, 네 개 질환에서 나타난 양상을 전체 질환에 적용할 수 없다. 특히, 외과계 질환으로는 슬관절전치환술을 시행한 무릎관절증만 포함되어 있기 때문에, 다양한 외과계 질환을 포함한 추가 분석이 필요하다. 또한, 슬관절전치환술에 대한 표준진료지침은 지방의료원에 보급된 표준진료지침 45개 중 적용률이 5위에 해당할 정도로 적용률이 높아[16], 표준진료지침이 적용되지 않은 외과계 질환을 포함하여 신포괄수가제 영향을 분석하는 것이 필요하다. 셋째, 본 연구는 국민건강보험공단 건강보험 청구심사자료에 입력된 질병코드를 기반으로 연구대상 질환에 대한 데이터를 추출하였다. 청구심사자료의 질병코드가 대부분 정확하게 입력되고 입력된 코드에 오류가 없을 것으로 가정한 상태로 진행하였으나, 청구심사자료에 입력된 질병코드가 환자가 입원한 주요 원인이 아닐 수 있고 코드 입력 시 오류가 있을 가능성을 완전히 배제할 수 없는 한계가 있다. 넷째, 이 연구에서는 신포괄수가제가 검체검사 건수, 즉 양적인면에 미치는 영향에 대해서만 분석하였다. 하지만, 입원기간 동안 시행한 검체검사 건수가 단순히 증가하였다고 해서 환자에게 적절한 검체검사가 이루어졌다고 판단할 수는 없다. 필요한 검사를 적절한 시점에 시행하였는지, 또는 불필요한 검사를 시행하지는 않았는지, 질적인 면에 대한 영향에 대해서도 분석이 필요하다.
신포괄수가제 참여기관들은 신포괄수가제 도입 및 정책가산율 변화에 대응하면서, 검체검사의 활용도를 높여 상급종합병원 수준까지 또는 그 이상으로 검체검사 활용도를 높인 것으로 나타났다. 향후 신포괄수가제 정책가산율이 감소하는 경우, 공공병원에서의 검체검사 활용도가 낮아질 가능성이 있다. 또한, 신포괄수가제를 최근 도입한 민간병원에서는 이익 극대화를 위해 검체검사 활용도를 낮출 가능성이 있으며, 정책가산율 감소 시 활용도가 더 낮게 나타날 가능성이 있다. 최근 가치 기반 의료시스템으로 전환되면서[19,20], 적절한 시점에 적절한 검체검사를 시행하여 의료의 질을 향상시키는 것을 목표로 하고 있다[21]. 이 연구의 한계점의 하나로 제시한 것처럼, 검체검사 활용도 증가가 반드시 검체검사의 질적인 면에서의 향상을 의미하는 것은 아니다. 따라서, 진단검사의학과 전문의는 각 의료기관에서의 검체검사 활용 현황 및 활용도 변화가 적절한지 지속적으로 모니터링하고, 환자들에게 필요한 검체검사가 적절하게 시행될 수 있도록 유도해야 한다. 이를 위해, 진단검사의학 학회 차원의 검체검사 활용도 관리 및 검사가이드라인 개발 및 적용 노력이 함께 이루어져, 올바른 검체검사 활용에 대한 방향성을 제시하는 것이 필요하다.
Acknowledgement
This research was funded by the Korean Society for Laboratory Medicine in 2019 (No. 2019-02-005).
Figure 1.
Mean length of stay of (A) acute myocardial infarction, (B) cerebral infarction, (C) type 2 diabetes mellitus, and (D) gonarthrosis. Three dotted lines indicate three-point of time: first-line, July 2012 (the time when the participant hospitals started to be under the new DRG system with an incentive rate of 5%); second-line, January 2014 (the time when the incentive rate was changed from 5% to a maximum of 15%); third-line, May 2015 (the time when the incentive rate was changed from a maximum of 15% to a maximum of 35%).

Figure 2.
Mean of total test number conducted during a hospital stay of (A) acute myocardial infarction, (B) cerebral infarction, (C) type 2 diabetes mellitus, and (D) gonarthrosis. Three dotted lines indicate three-point of time: first-line, July 2012 (the time when the participant hospitals started to be under the new DRG system with the incentive rate of 5%); second-line, January 2014 (the time when the incentive rate was changed from 5% to a maximum of 15%); third-line, May 2015 (the time when the incentive rate was changed from a maximum of 15% to a maximum of 35%).
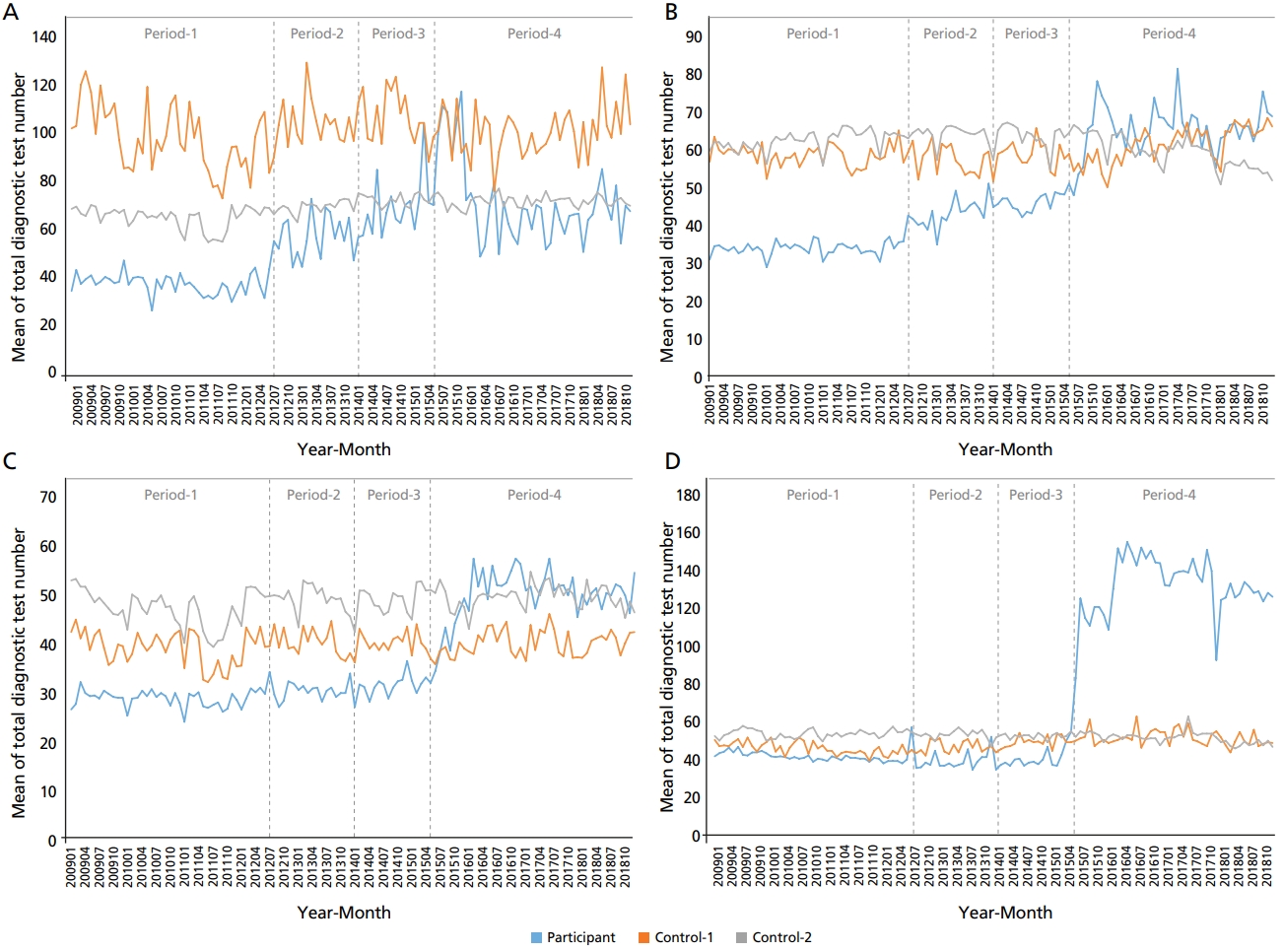
Table 1.
Comparison of the mean of LOS of each group according to the period and the mean of length of stay of the three groups during the same period
Table 2.
Comparison of the mean number of total diagnostic laboratory tests of each group according to the period and the mean number of the total medical laboratory tests of the three groups during the same period
References
1. Health Insurance Review & Assessment Service. The function and role of Health Insurance Review & Assessment Service. Wonju: Health Insurance Review & Assessment Service; 2020.
2. Health Insurance Review & Assessment Service. New DRG [Internet]. Wonju: Health Insurance Review & Assessment Service. 2020 [cited 2020 Apr 8]. Available from: https://www.hira.or.kr/dummy.do?pgmid=HIRAA030066000000
3. Kim SJ, Park EC, Kim SJ, Han KT, Han E, Jang SI, Kim TH. The effect of competition on the relationship between the introduction of the DRG system and quality of care in Korea. Eur J Public Health 2016;26:42-47.



4. Mihailovic N, Kocic S, Jakovljevic M. Review of diagnosis-related group-based financing of hospital care. Health Serv Res Manag Epidemiol 2016;3:1-8.

5. Health Insurance Review & Assessment Service. The guideline on the pilot program for the new diagnosis-related group (DRG)-based payment system. Wonju: Health Insurance Review & Assessment Service; 2020.
6. Forsman RW. Why is the laboratory an afterthought for managed care organizations? Clin Chem 1996;42:813-816.



7. Kim SJ, Han KT, Kim W, Kim SJ, Park EC. Early impact on outpatients of mandatory adoption of the diagnosis-related group-based reimbursement system in Korea on use of outpatient care: differences in medical utilization and presurgery examination. Health Serv Res 2018;53:2064-2083.


8. Shin HW, Yeo NG, Kim EA, Kim SH. A study on the adjustment plan of a incentive rate for new diagnosis-related group payment system. Sejong: Korea Institute for Health and Social Affairs; 2016.
9. Kang JM. A study on changes in the amount of behavior under Korea case payment system: focusing on I medical center [dissertation] Seoul: Yonsei University. 2016.
10. Choi JW, Kim SJ, Park HK, Jang SI, Kim TH, Park EC. Effects of a mandatory DRG payment system in South Korea: analysis of multi-year nationwide hospital claims data. BMC Health Serv Res 2019;19:776.




11. Kim JW, Shin DW, Chae JJ, Kim JY, Park SG. Impact of the new payment system on laparoscopic appendectomy in Korea. J Surg Res 2015;199:338-344.


12. Kim TH, Park EC, Jang SI, Jang SY, Lee SA, Choi JW. Effects of diagnosis-related group payment system on appendectomy outcomes. J Surg Res 2016;206:347-354.


13. Jeon MJ, Choo SP, Kwak YH, Kim DW, Kim EH. The effect of diagnosis-related group payment system on the quality of medical care for pelvic organ prolapse in Korean tertiary hospitals. PLoS One 2019;14:e0220895.



14. Jung YW, Pak H, Lee I, Kim EH. The effect of diagnosis-related group payment system on quality of care in the field of obstetrics and gynecology among Korean tertiary hospitals. Yonsei Med J 2018;59:539-545.



15. Shon C. Effects of new diagnosis related group based payment on service provision and quality of care [dissertation] Seoul: Seoul National University. 2015.
16. Public Health CP Monitoring System [Internet] Seoul: Ministry of Health and Welfare. 2020 [cited 2020 Apr 5]. Available from: http://www.pubcp.or.kr
17. National Medical Center; Ministry of Health and Welfare. Critical pathway (CP) for total knee arthroplasty version 1.0. Seoul: National Medical Center; Ministry of Health and Welfare; 2015.
18. Kim SI, Oh DJ, Kim SJ. A study on adequacy of medical fee in new DRG-based prospective payment system. Seoul: KMA Research Institute for Healthcare Policy; 2018.
19. Hurh J, Ko YH, Lee SS. Value-based healthcare: prerequisites and suggestions for full-fledged implementation in the Republic of Korea. J Korean Med Assoc 2017;60:826-840.

20. Ryan AM, Krinsky S, Maurer KA, Dimick JB. Changes in Hospital Quality Associated with Hospital Value-Based Purchasing. N Engl J Med 2017;376:2358-2366.



21. Clinical and Laboratory Standards Institute. Developing and managing a medical laboratory (test) utilization management program. 1st ed. Wayne: Clinical and Laboratory Standards Institute; 2017.
Peer Reviewers’ Commentary
보건의료정책은 환자 진료에 다양한 측면으로 영향을 줄 수 있다. 또한 진단검사의학 검사는 환자 진료의 단계마다 의사가 어떤 진단을 내리고, 치료법을 선택할지, 치료 방법을 전환할 것인지, 완치를 선언할지 등 중요한 의사 결정의 판단 근거로 사용하기 때문에 의학적 판단에 아주 중요하다. 이 논문은 신포괄수가제도가 환자의 재원일수와 진단검사의학 검체검사 건수에 미치는 영향을 분석하고 있으며, 대조군을 설정하여 신포괄수가제의 도입 경과에 따른 영향을 분석하였다. 이 연구논문은 향후 보수지불제도를 변경할 때 원하는 정책방향을 달성하고 있는지를 판단할 수 있는 바탕을 제공하고, 더불어 부작용이 나타날 경우, 이를 예방하거나 개선하는 방향을 정하는데 근거로 활용할 수 있을 것으로 판단된다.
[정리: 편집위원회]
-
METRICS

-
- 1 Crossref
- Scopus
- 4,291 View
- 109 Download
-
Related articles in
J Korean Med Assoc






