뇌손상 환자에서 두개내압 상승의 평가
Assessment of increased intracranial pressure in patients with brain injury
Article information
Trans Abstract
Background
Monitoring and managing elevated intracranial pressure (ICP) is one of the core topics in neurocritical care. Although invasive methods are regarded as standard means, the recent development of non-invasive monitoring devices help clinicians handle ICP issues without additional risks of device-related complications.
Current Concepts
According to the Monro–Kellie hypothesis, any brain injury that can cause a mass effect will lead to ICP elevation. Therefore, an ICP surge beyond the capacity of a compensatory reserve will decrease cerebral blood flow and may end up causing secondary brain damage. Indications for invasive ICP monitoring may vary according to the underlying conditions or the severity of brain damage. Regardless, ICP monitoring is considered when there is a risk of ICP elevation. In addition to pressure monitoring, external ventricular drainage catheters are used therapeutically to drain cerebrospinal fluid to reduce ICP. Several ICP monitoring probes are available based on pressure measurement types. Recently, non-invasive ICP monitoring methods have been developed and are increasingly used in patients with severe brain injuries. Pulsatility index from transcranial Doppler ultrasonography, quantitative pupillary light reflex from an automated pupillometer, and optic nerve sheath diameter using ultrasonography are commonly used surrogates for ICP surges in neurointensive care units.
Discussion and Conclusion
ICP monitoring is essential for managing patients with severe brain injuries. Understanding the differences among the ICP monitors and determining the appropriate methods for ICP monitoring is necessary for optimizing patients’ care in the neurocritical care unit.
서론
뇌는 포도당과 산소를 많이 소모하는 장기 중 하나로, 뇌혈류의 자동조절능(autoregulation)을 통해 전신 혈압이 변하더라도 항상 일정한 뇌혈류를 유지하고 있다. 뇌혈류의 구동력인 뇌관류압(cerebral perfusion pressure)은 평균 동맥압(mean arterial pressure)과 두개내압(intracranial pressure)의 차이로 결정된다. 정상 두개내압은 대략 5-15 mmHg 또는 20 cm H2O 이내(1 mmHg=1.36 cm H2O)이다[1]. 두개 내 공간은 뇌실질, 뇌척수액(cerebrospinal fluid) 및 혈액의 세 가지 구성 요소로 분류할 수 있는데, 몬로-켈리 가설(Monro-Kellie hypothesis)에 따르면, 뇌부종에 의해 두개 내 용적이 증가하면 덩이효과(mass effect)를 유발하여 두개내압이 상승하게 된다[1]. 두개 내 순응도(intracranial compliance)는 두개 내 압력변화 당 두개 내용적변화로 정의할 수 있는데, 두개 내 순응도가 높은 초기 뇌부종 때에는 뇌실질 부피가 증가하더라도 뇌척수액과 두개 내 혈액량이 보상작용으로 감소하여 두개내압 상승을 최소화하게 되지만, 점차 뇌부종 증가로 보상작용이 한계에 이르면, 두개 내 순응도가 감소하면서 급격히 두개내압이 상승한다. 이처럼 두개 내 순응도가 소실된 상태에서 상승한 두개내압은 신속히 조절하지 않으면 뇌관류압이 저하되면서 뇌혈류 감소에 의한 허혈손상이 발생하고, 두개내압 경사에 의해 뇌탈출(herniation)이 초래되면서 이차 뇌손상이 악화하게 된다.
일반적 중환자 치료의 기본 단계를 ABC (airway, breathing, circulation)로 표현한다면, 두개내압이 상승한 신경계 중환자는 두개내압 조절을 위한 배액술(drainage)을 포함하여 ABCD 단계를 기본 원칙으로 생각해야 한다. 따라서 신경계 중환자는 충분한 뇌혈류가 공급될 수 있도록 적절한 두개내압과 뇌관류압을 유지하도록 해야 하며, 이를 위해 두개내압을 감시하기 위한 침습적, 비침습적 방법이 다양하게 임상에서 활용되고 있다. 이 논문에서는 중증 뇌손상 환자의 치료 결정에 필수적인 두개내압을 감시하는 침습적, 비침습적 방법에 대해 살펴보도록 하겠다.
두개내압 감시의 적응증
2007년 외상성뇌손상 환자의 치료지침[2]에 따르면 글라스고우 혼수척도(Glasgow coma scale) 3-8점으로 저하된 환자에서 뇌 컴퓨터단층촬영(computed tomography, CT) 상 혈종, 부종, 뇌탈출 또는 뇌바닥수조(basal cistern) 폐색 소견 등 뇌영상에 이상 소견이 있거나, 이상이 없더라도 40세 이하, 또는 수축기 혈압 90 mmHg 미만인 경우 두개내압 감시를 추천하였지만, 2016년 개정된 지침[3]에서는 충분한 근거가 부족하여 삭제되었다. 초기 뇌손상 발생 시 뇌영상검사에서 이상이 확인되면 두개내압 감시가 필요할 수 있지만, 약 50%의 환자에서 초기 CT가 정상으로 보이더라도 추후에 두개내압이 상승하는 경우가 있어 주의가 필요하다[4]. 또한 두개내압 감시 이외에도 환자의 신경학적 변화에 대해 주의 깊은 관찰이 필요하다. 중증 거미막밑출혈, 뇌내출혈, 광범위한 허혈뇌경색, 심한 중추신경계 감염, 뇌염, 저산소성 뇌손상 등 어떤 원인의 뇌손상이 이더라도 아래와 같이 뇌부종의 악화가 예상되는 경우 두개내압 감시가 필요할 수 있다. (1) 뇌영상검사에서 두개내압을 증가시킬 수 있는 뇌부종, 출혈, 뇌척수액 증가 두개골 내 용적증가 병변이 확인되고 그 정도가 심할 때, (2) 두개내압 상승의 증상이 있는 경우(두개내압 상승에 의한 급격한 의식 저하, 동공 빛반사의 저하나 소실, 심한 두통, 구토, 안구운동 마비, 유두부종(papilledema), 쿠싱 3징후[Cushing’s triad: 불규칙한 호흡, 수축기혈압 상승, 심박수 감소]), (3) 뇌탈출 의심 소견이 있는 경우(의식 저하, 편마비, 의지상실증, 무동함구증, 한쪽 동공 확대 [Hutchinson pupil], 안구운동 마비를 동반한 안검하수, 중추신경성과호흡 등), (4) 적극적인 중환자실 치료가 필요할 것으로 예상되는 질환.
뇌손상 환자에서 두개내압의 감시는 뇌부종의 진행을 평가하는 중요한 도구로서, 두개내압이 조절되지 않을 때 이차 뇌손상을 방지하기 위해 감압두개골절제술(decompressive craniectomy) 등 수술적 치료를 결정하는 데에 중요한 요소 중 하나이며, 환자의 치료효과 및 기대되는 예후 등을 종합적으로 고려하여 결정해야 한다[5].
두개내압의 측정방법
두개내압은 측정방법에 따라 침습적 방법과 비침습적 방법으로 나뉘며, 정확하게 두개내압을 측정하기 위해서는 침습적 방법이 필요하지만, 비침습적 방법이 갖는 장점도 있어 최근에 사용이 많아지고 있다(Figure 1).
1. 침습적 두개내압 감시(Invasive intracranial pressure monitoring)
1) 뇌실외배액관
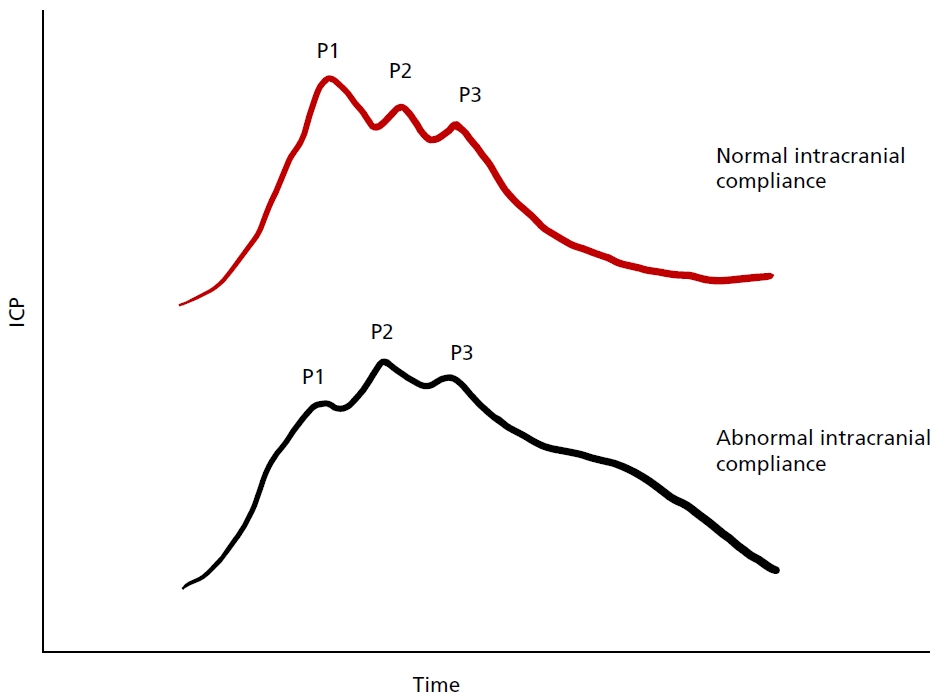
가장 기본이 되는 두개내압 측정법으로 뇌실 내로 도관을 삽입하여 뇌실 내 압력을 측정하면서 뇌척수액을 배액하거나 약물을 주입 등의 치료 목적으로 사용할 수도 있다. 가쪽뇌실(lateral ventricle)에 삽입하며, 배액관의 끝이 몬로공(foramen of Monro)에 위치하므로, 압력변환기(pressure transducer)의 위치는 환자의 귀구슬(tragus) 높이에 맞춰두면 된다. 영점조절이 필요하면 언제든 보정할 수 있다는 장점이 있다. 두개내압을 연속적으로 감시하면 심박동에 따라 뇌실 주변의 맥락얼기에 전달된 박동에 의해 두개내압의 파형을 관찰할 수 있고, 두개내순응도에 따라 파형이 달라지므로 뇌의 순응도에 대한 정보도 확인할 수 있다(Figure 2) [6]. 뇌실외배액관(external ventricular drainage)을 통한 뇌압은 뇌실로 전달되는 전반적인 두개내압이므로, 국소 뇌병변 주위의 압력보다는 약간 낮게 측정될 수 있어 두개내압이 높은 상태를 제대로 반영하지 못할 수 있고, 도관(catheter) 삽입 시 뇌실질 손상과 출혈의 위험, 배액관이 혈전 등으로 폐색되거나 감염의 경로가 될 수 있는 위험도가 있다. 뇌실외배액관의 거치기간에 비례하여 감염의 위험성도 증가하므로 예방적 항생제를 사용하거나 항생제 함유 도관 사용을 고려하기도 한다[7,8].
2) 경막하부 또는 뇌실질 내 압력측정센서(Subdural or intraparenchymal pressure sensor)
경막하부 또는 뇌실질 내에 직접 압력센서를 삽입하여 두개내압을 측정하는 방법도 사용되고 있다. 경막하부에 압력센서를 삽입하면 뇌실질에 손상을 주지는 않지만 뇌압을 정확하게 측정하지는 못한다. 뇌실질에 삽입하여 측정하는 뇌압 탐침은 측정방법에 따라 광섬유모니터(fiberoptic transducer, 예: Camino; Integra LifeSciences) 또는 압전변형모니터(piezoelectric monitor; Codman & Shureleff)가 널리 사용되며, 기압을 이용하여 자동 영점조절이 가능하나 두개내압 파형을 확인하기 어려운 Spiegelberg (Spiegelberg GmbH & Co KG) 모니터와 원격측정이 가능한 Neurovent P (Raumedic AG) 등이 있고, 아직 국내에서 사용이 어려운 기기도 있다[9]. 뇌실질 내 모니터는 국소 두개내압 확인이 필요한 뇌병변 주변부에 위치를 특정해서 삽입하게 되며, 감염이나 출혈의 위험이 뇌실외배액관보다 적고, 수술 중 삽입이 용이하다는 장점이 있다. 그러나 두개골에 두개창(burr hole)을 별도로 만들어야 하고, 전용 모니터 장비가 필요하며, 두개내압 감시 외의 뇌척수액 배액 등의 치료목적으로는 사용할 수 없고, 삽입 후 압력 기준점의 영점조절을 할 수 없어 거치기간이 길어질수록 정확도가 떨어지게 된다.
2. 비침습적 두개내압 간접지표(Non-invasive intracranial pressure monitoring surrogates)
1) 동공반응측정기(Pupillometer)
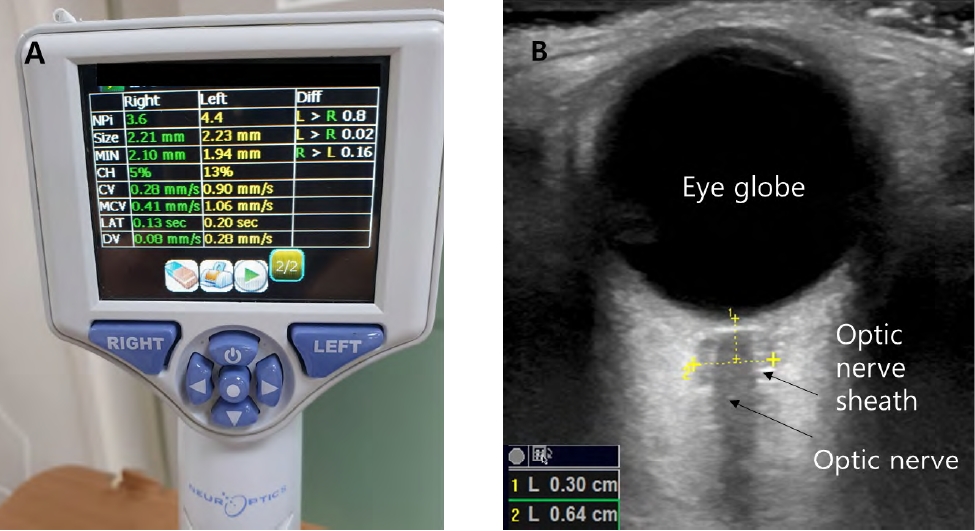
동공빛반사는 뇌줄기 상부인 중뇌(midbrain)에 반사궁(reflex arc)이 위치하기 때문에 뇌손상에 의해 뇌탈출이 발생하면 가장 먼저 영향을 받게 되어 신경학적 악화의 조기 경보 역할 로서 매우 중요한 의미를 갖는다. 하지만 펜 라이트를 이용하여 검사자가 육안으로 빛반사의 여부를 확인하는 전통적인 방식은 환자에게 투여되는 진정제의 용량, 목표체온유지치료 여부 등에 영향을 받고, 평가자에 따라 결과가 다르게 판정될 수 있는 단점이 있다. 정확하고 정량적으로 동공빛반사를 평가하기 위해서 중환자실에서는 자동 동공측정기(automated pupillometer)를 많이 활용하고 있다(Figure 3A). 적외선 램프가 달린 카메라가 광원 노출 전후의 동공을 촬영하여 동공 크기, 동공의 수축 및 확대 속도, 시간 등을 계산하고, 정보들을 종합하여 neurological pupil index (NPi)를 도출한다. NPi는 0에서 5의 범위를 갖는데, 0이면 동공반사가 소실된 것을 의미한다. NPi 값이 3이상이면 동공빛반사가 정상 범위이며 숫자가 클수록 반사가 활발함을 뜻하고 3 미만이면 비정상을 의미하므로 동공반사에 영향을 줄 수 있는 두개내압 상승 상태 등의 원인을 찾기 위한 추가 검사 등을 결정하는 데에 참고할 수 있다[10]. 자동동공측정기를 이용한 동공빛반사검사는 진정제나 환자의 체온변화에 영향을 덜 받고 검사자와 상관없이 객관적인 측정이 가능하므로 중증 뇌손상 환자평가에서 활용이 늘어나고 있다.
2) 초음파 및 시신경집지름
초음파는 중환자실에서 진단 및 시술 등 다양한 영역에서 활용되고 있다. 두개골은 초음파의 투과도가 낮기 때문에 성인 환자에서는 두개골에 둘러싸여 있는 뇌를 초음파 영상으로 평가하는 것이 쉽지는 않다. 하지만 측두창(temporal window)에 초음파 탐색자(probe)를 위치하면 두개골 내 뇌실질의 영상을 얻을 수 있다. 뇌부종으로 감압 두개골절제술을 시행한 환자에서는 두개골이 제거된 상태이므로 초음파를 통해 뇌실질의 영상을 얻는 데에 지장이 없고, 중심선 이동(midline shifting) 정도를 확인하는 데에는 문제가 없다. 따라서 환자의 상태가 뇌 영상촬영을 위해 중환자실에서 이동하기에 걱정이 되는 상황에서는 환자를 이동시키지 않고 침상 바로 옆에서 평가가 가능한 초음파검사를 활용하기도 한다.
안구 초음파로 안구에 연결된 시신경의 두께를 측정하는 시신경집지름(optic nerve sheath diameter)도 두개내압 상승의 지표로 잘 알려져 있다. 시신경은 거미막밑공간을 통해 뇌와 연결되어 두개내압이 증가하면 시신경을 둘러싼 말이집(sheath)의 직경이 증가한다(Figure 3B). 일반적으로 5.0 mm를 넘으면 두개내압 증가를 의심해 볼 수 있으며, 두개내압 상승 환자의 평균 직경은 5.6 mm였다[11]. 거미막밑출혈이나 중대뇌동맥 뇌경색, 뇌내출혈 등 다양한 질환에서 시신경집지름이 증가하면 두개내압이 상승하고, 예후가 불량한 것과 관련이 있음이 알려져 있다[12-14]. 비침습적인 초음파를 이용한 측정 방법이므로 단시간 내에 반복하여 확인할 수 있는 장점이 있어 최근 중환자실 환자에서 많이 사용되고 있다.
3) 뇌혈류측정: 경두개도플러
뇌혈관의 혈류속도를 측정하는 경두개도플러(transcranial Doppler)를 이용하면 두개내압이 상승할 때 뇌혈류의 파동성도 변하므로, 이를 측정하며 뇌압을 간접적으로 추정할 수 있다. 박동지수(pulsatility index)는 혈관의 두께에 따라 차이가 있지만 대략 성인에서 0.5-1.1이며, 두개내압의 상승에 따라 증가한다[15]. 박동지수는 두개내압 외 대동맥판막의 역류, 심박수 감소 등 전신의 혈역학적 변화에도 영향을 받을 수 있는 단점이 있지만, 측정자의 숙련도에 영향을 받지 않는 장점이 있다. 혈류속도와 두개내압 상승이 항상 비례하지는 않지만, 뇌혈류속도를 직접 측정할 수 있기 때문에 뇌손상 환자 중 혈관연축이 자주 발생하는 거미막밑출혈 환자에서 많이 사용되고 있다[16].
결론
두개내압의 감시는 중증 뇌손상 환자의 치료 과정에서 필수적이다. 뇌부종이 급격하게 진행되어 비가역적인 손상이 발생하기 전에 적절한 시기에 적절한 치료를 하기 위해서는 두개내압을 지속적으로 감시할 필요가 있다. 두개내압 측정법에 따라 각각의 장단점이 있으므로, 최적의 신경집중치료를 위해서 환자의 뇌손상 정도와 상태에 따라 활용 가능한 감시방법을 정확히 이해하고, 상황에 맞는 적절한 사용이 필요하다.
Notes
Conflict of Interest
No potential conflict of interest relevant to this article was reported.
References
Peer Reviewers’ Commentary
이 논문은 뇌손상 환자에서 두개내압 상승의 병태생리, 두개내압 감시의 적응증, 두개내압 감시 방법을 잘 정리하여 설명해 주고 있다. 중증 뇌손상 환자는 일반적인 중환자 치료 이외에도 충분한 뇌혈류가 공급될 수 있도록 적절한 두개내압과 뇌관류압을 유지하는 것이 중요하다. 침습적인 방법은 직접적이면서 실시간으로 두개내압을 관찰할 수 있는 장점은 있으나, 감염의 위험성이나 손상 부위의 압력을 정확하게 측정할 수는 없다. 반면, 비침습적인 방법들은 추가적인 시술이나 감염의 위험 없이 반복적으로 측정할 수 있어 최근 뇌손상 환자 평가에 많이 사용되며, 이동이 어려운 환자들에게도 쉽게 적용할 수 있는 장점이 있다. 두개내압 감시는 측정 방법에 따라 장단점이 있으므로 정확히 이해하고 상황에 맞게 사용하는 것이 중요하다. 이 논문은 뇌손상 환자를 진료하는 임상 현장에서 두개내압 감시의 방법을 이해하고 실제로 적용하는 데 많은 도움이 될 것으로 판단된다.
[정리: 편집위원회]