골다공증성 척추압박골절의 근거기반 치료법
Evidence-based treatment of osteoporotic vertebral compression fracture
Article information
Trans Abstract
The prevalence and medical costs of osteoporotic vertebral compression fractures (OVCFs) are on the rise. However, a concrete evidence-based treatment guideline has not yet been established. Despite that numerous randomized controlled trials (RCTs) were performed, the study design and outcome measurement were heterogeneous, and the results were not unified. The purpose of this review is to compare the results of high level-evidence studies to provide a background for evidence-based OVCF treatment. Many reports showed that vertebroplasty has better clinical outcomes than non-surgical treatment for OVCF, but the results of three double-blinded RCTs with the highest level of evidence did not show a significant difference between vertebroplasty and sham procedure. Whether undergoing surgical or non-surgical treatment, OVCF patient management should be started by managing osteoporosis first. Meanwhile, in the results of RCTs related to the comparison of conservative treatment modalities, the benefit of braces and a specific analgesic prescription protocol was also unclear. The presented results of each clinical trial were generally inconsistent and may not be appropriate in all situations. Any decision by clinicians to apply this evidence must be made considering individual patients and available resources. At present, controversy remains about the best treatment modality for OVCF. Large, multicenter, placebo/sham-controlled trials are needed to address this gap and establish strong evidence-based guidelines.
서론
골다공증은 뼈의 강도가 감소하여 쉽게 골절이 발생되는 상태로 정의되는데, 이때 골소실은 피질골이 많은 긴뼈보다는 척추나 골반처럼 해면골이 많은 뼈에서 더 심하게 나타난다[1]. 척추압박골절은 골다공증성 골절의 가장 흔한 유형으로서, 전 세계적으로 연간 약 140만 사례가 보고되고 있다[2]. 척추의 골밀도는 연령에 따라 꾸준하게 감소하여, 80세에 이르렀을 때 축성골량(axial bone mass)은 각 개인 최대값의 절반 정도로 감소하기 때문에 척추압박골절은 노인에게 더 흔하다. 이는 조절되지 않는 심각한 척추통증, 척추변형, 일상생활 수행 기능장애, 폐기능저하 및 확연한 삶의 질 감소로 이어질 수 있으며, 결과적으로 환자들의 연령 대응 사망률 증가에 영향을 미친다[3-5]. 이와 같은 의료적, 사회적 부담을 줄이기 위해 근거에 기반한 예방책과 치료법의 확립은 필수적이다[6,7]. 그러나 이에 대한 많은 임상연구 및 문헌보고가 발표되었음에도 불구하고, 현재까지 골다공증성 척추압박골절의 치료방법과 관련하여 최선의 치료방법은 무엇인가에 대한 논란이 남아있는 상황이다. 이 논문에서는 높은 근거수준 무작위대조시험(randomized controlled trial) 연구들을 중심으로 척추압박골절에 대한 근거기반 치료법 전반에 대해 살펴보고자 한다.
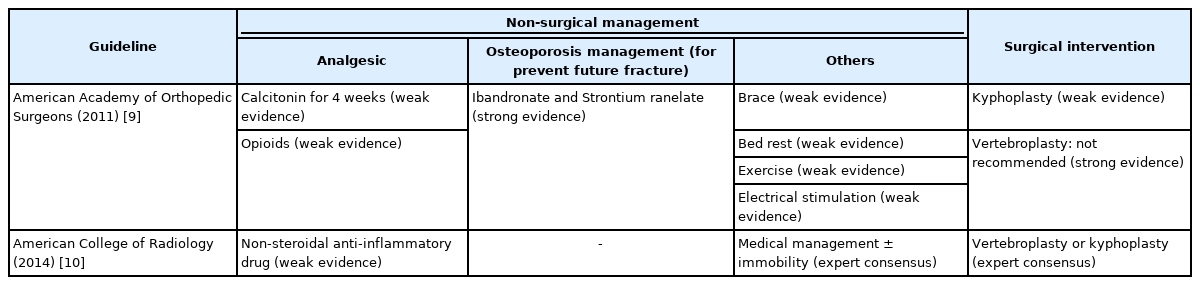
비수술적 치료
골다공증성 척추압박골절 치료의 목표는 환자의 통증조절, 조기 거동, 척추변형 예방 및 일상생활 기능의 복귀이다. 일부 환자들에게는 증상이 나타나지 않지만, 대부분의 경우에 다양한 증상이 동반되며 특히 거동 및 자세변화 시 악화되는 중증의 통증이 대표적으로 발생한다. 증상이 있는 환자 중 일부는 보존적 치료를 통해 며칠에서 몇 주 이내에 통증과 일상생활 기능의 상당한 개선을 보여 성공적인 치료 결과를 얻을 수 있다. 반면 다른 일부는 통증을 비롯한 증상이 장기간 지속된다. 초기 관리는 일반적으로 침상안정, 진통제 투약, 보조기를 이용한 외부고정으로 시작한다. 운동치료는 삶의 질 개선과 일상생활 기능회복에 효과가 있으며, 보조기 착용은 논란의 여지가 있으나, 조기 거동을 가능하게 하는데 도움이 된다는 종설이 있다[8]. 또한 조절되지 않는 통증에는 칼시토닌(calcitonin)을 고려해볼 수 있다[8,9]. 침상 안정이나 보조기 고정, 진통제 사용 및 척추성형술의 가이드라인과 권고사항은 국가와 의료협회마다 다양하게 발표되어 있으며, 서로 간에 일부 상반되는 내용을 담고 있다. 이 논문에서는 대표적으로 American Academy of Orthopedic Surgeons 가이드라인[9]과 American College of Radiology 가이드라인[10]을 Table 1에 정리하였다. 우리나라의 경우 2주 이상의 적극적인 보존적 치료에도 불구하고 심한 통증이 지속되는 골다공증성 압박골절에 대해 피부경유 척추성형술의 보험급여를 인정하고 있다. 또한 80세 이상의 환자의 경우 조기 시행이 가능하다. 하지만, 앞서 언급한 골다공증성 척추압박골절의 치료목표 달성을 위해 피부경유 척추성형술이 궁극적으로 도움이 되는 것인가에 대한 논란이 있으며, 척추성형술이 갖는 이점에 대해 회의적인 결과를 제시한 높은 근거수준의 연구결과들이 수 차례 발표되었다[11-17]. 수술 과정 및 수술 후 발생하는 합병증, 골시멘트(polymethylmethacrylate)에 의한 자연적 골치유의 방해, 인접 척추체의 골절 확률 증가, 의료비용 등을 고려해 볼 때 피부경유 척추성형술의 적응증은 임상에서 보다 엄격하게 고려해야 할 필요가 있다. 임상에서의 판단에 따라 비수술적 치료전략을 견지하고 보존적 치료수단을 최대한으로 활용하는 것도 골절의 만성기까지 포함하는 전체적 질병경과와 최종 치료성적 측면에서 합리적인 치료방법이라고 할 수 있다. 비수술적 치료는 급성통증이 가라 앉고 적절한 거동이 가능해지며, 진행성 척추변형이 없음이 확인될 때까지 지속해야 한다. 매년 발생하는 골다공증성 척추압박골절의 환자 수가 많음에도 불구하고 이러한 환자의 비수술적 관리를 평가하는 데이터와 연구는 부족한 실정이다. 골다공증성 압박골절의 보존치료와 관련된 연구들의 메타분석에서 대부분의 연구가 근거수준이 낮은 것으로 평가되었다[6].
1. 진통제의 사용
급성기 골다공증성 척추압박골절 치료에 있어서 골절 후 조기재활의 필수조건은 충분한 통증의 조절이다. 보존치료는 진통제 투약을 기본으로 하여 골다공증 관리, 운동치료, 보조기 착용, 칼시토닌 병행을 고려한다. 보편적인 가이드라인에 따르면 일차 진통제 투약으로 비스테로이드소염제와 아편유사진통제를 사용한다[9,10]. 아편유사진통제는 통증 조절에 유용하지만 오심, 변비, 혼란, 호흡억제 등 특히 고령환자에게 심각한 부작용이 있을 수 있다. 최근 국내에서 시행된 후향적 비교연구에서 평균 63.4세의 골다공증성 압박골절 환자 75명을 대상으로 한 저용량(12.5 μg)의 피부경유펜타닐(fentanyl) 패치 치료 결과 이러한 아편유사진통제의 오심 등 부작용은 17명(22.6%)에서 나타났다[18]. 또한 12개월까지의 추적관찰에서 피부경유 척추성형술과 비교하여 아편유사진통제를 주로 사용하여 보존치료를 지속한 환자들의 치료성적에 차이가 없었다. 하지만 이는 낮은 수준의 근거수준에 그치는 결론이다. 아편유사진통제의 골절 직후 및 급성기의 통증경감 효과는 연구마다 비교기준이 다르며 일관적이지 못한 결과를 보여주고 있다. 현재까지 보존적 치료의 급성기 통증경감 효과에 대한 근거는 낮은 수준에 머물러 있다[6]. 비스테로이드소염제의 통증경감 효과 또한 낮은 수준의 근거만을 갖추고 있으며, 이는 보조기의 적용 효과 또한 마찬가지이다. 불행하게도 현재 시점까지는 어떤 진통제를 어떻게 쓰는 것이 최선의 보존적 치료방법인가에 대한 명확한 근거는 불충분하며, 앞으로 급성기 보존치료의 진통제 투약방법과 관련된 대규모, 다기관, 맹검 연구가 필요하다.
2. 골다공증 치료약제의 사용
골다공증성 척추압박골절 환자에게 골다공증 치료약제를 투약하는 것은 치료의 기본이며, 2020년 American Association of Clinical Endocrinologists 가이드 라인[19]에 따르면 칼슘 및 비타민D, 생활습관 교정을 바탕으로 하여 비스포스포네이트(bisphosphonate)뿐만 아니라 칼시토닌, 데노수맙(denosumab), 로모소주맙(romosozumab), 테리파라타이드(teriparatide) 등 많은 약제들이 척추압박골절의 위험성 감소에 유효하다. 특히 임상에서 자주 접하는 이미 골다공증성 압박골절이 발생한 환자나 매우 높은 골절 위험 기준에 해당하는 환자들은 테리파라타이드나 데노수맙의 적극적인 사용이 필요하다[19]. 골다공증성 척추체 골절을 진단받은 환자의 두 번째 골절을 방지하는 치료약제로서 테리파라타이드가 효과가 있음은 잘 알려져 있다. 테리파라타이드의 골형성 촉진 효과는 기존의 골흡수방지 약물들에 비해 강력한 골질량 증가를 일으키며, 골절 부위의 치유과정에 도움을 준다[20]. 이러한 골형성약제 사용을 통해 파괴된 골 구조는 능동적으로 복구되고 해면골의 연속성이 증가하며 최종적으로 골강도가 증가한다. 척추체 골절의 치료에 있어서 확연한 골밀도 증가와 골미세구조의 재형성을 얻을 수 있기 때 문에 골 조직의 치유를 가속화시킬 뿐만 아니라 추가적인 척추체 골절을 방지하는 효과를 얻을 수 있다. 테리파라타이드가 진통효과를 갖는 기전에 대해서는 명확하게 밝혀진 바는 없지만, 골치유 촉진효과를 통해 골다공증성 척추골절 환자의 빠른 회복에 도움을 줄 수 있을 것이라고 생각할 수 있으며, 실제로 이는 최근의 무작위대조시험 임상연구를 통해 근거를 갖추게 되었다. 골다공증성 척추체 골절 환자 43명의 대상으로 한 테리파라타이드와 비스포스포네이트의 무작위 대조시험 연구에서 테리파라타이드는 더 신속한 통증 경감 및 골절 치유효과, 더 나은 삶의 질을 보여주었다[21].
3. 보조기 착용
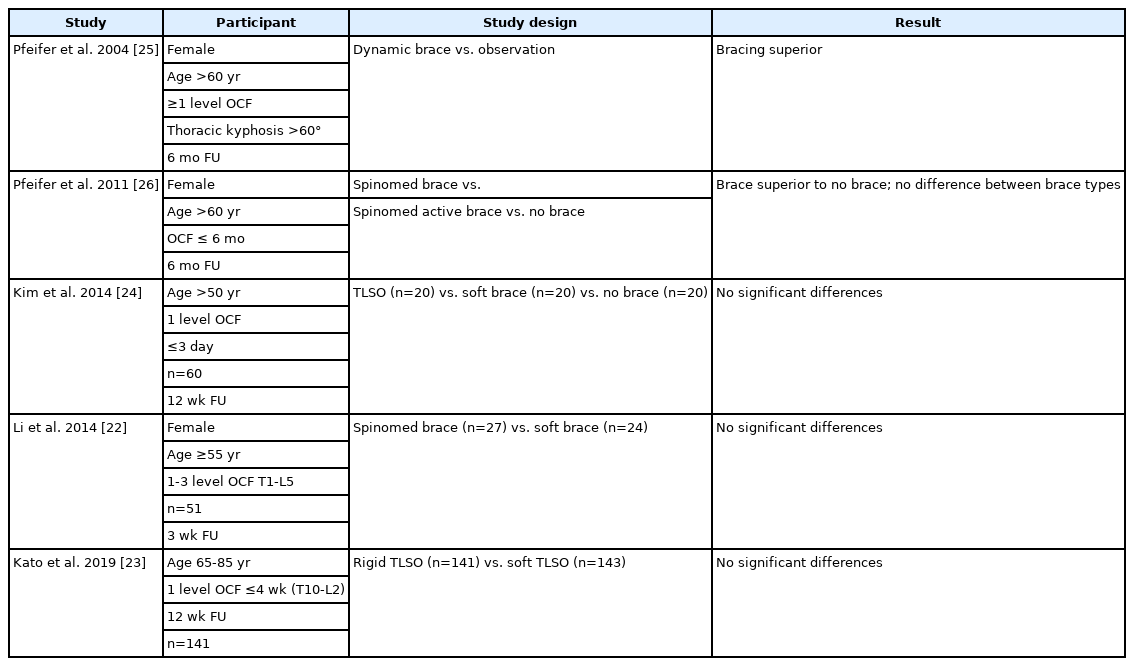
척주후만증(kyphosis)을 예방하기 위해 보편적으로 보조기 착용을 시행하지만, 보조기는 종종 환자들이 잘 견디지 못하며 순응도가 떨어지거나 자세나 생활습관에 따라 유용성이 제한될 수 있다. 연성 또는 경성 외부 보조기 착용은 척추압박골절의 급성기와 아급성기 치료에 있어서 일차 치료 전략으로 흔하게 사용되는 방법이다. 이것은 전통적으로 골절된 척추체의 골치유와 거동 시 발생하는 통증 경감에 도움을 준다고 알려져 있기 때문이다. 하지만 이 효과는 매우 낮은 근거에 기반한다. 보조기 사용과 관련된 무작위대조시험 연구는 다섯 편이 발표되었으며, Table2에 요약하였다[22-26]. 종합하여 보면 보조기 착용의 장점은 명확하지 않다[22-24]. 특히 국내에서 60명의 환자를 대상으로 시행된 연성 보조기, 경성 보조기 또는 보조기를 적용하지 않은 세 군의 환자에 대한 무작위대조시험 결과에 따르면, 척주후만 변형 예방을 위한 척추체 전방 압박률의 차이가 없었으며 세 그룹 간의 치료성적에 유의한 차이가 나타나지 않았다[24].
수술적 치료
2009년 New England Journal of Medicine에 게재된 두 개의 이중맹검 무작위대조시험 연구[11,16]에서 피부경유 척추성형술이 겉보기 시술(sham procedure)에 비교하여 우월성이 없다는 결과를 발표한 이후로 수술적 치료의 선택은 다소 위축되었으며, 이 연구에 대한 토의는 현재까지 지속되고 있다. 이들 연구의 설계방법(예를 들어 수상 12개월까지의 만성골절이 포함 기준이라는 점 등)에 대한 우려와 함께이 결과를 임상에서 그대로 적용해도 되는지에 대한 논란이 남아있다. 겉보기 시술과의 이중맹검 비교가 아닌 보존적 치료방법과의 비맹검 무작위대조시험 연구에서는 수술적 치료가 우월하다는 상반되는 결과를 보여주는데, 척추성형술은 골절 직후의 심각한 통증을 경감시키고, 아편유사진통제 사용을 줄이며, 재원기간을 단축시키는 효과를 갖는다는 보고들이 있기 때문이다[27-30]. 이들 비맹검 무작위대조시험 연구의 저자들은 골절 후 급성기 통증조절뿐만 아니라 1년까지의 만성기 통증조절 및 최종적인 임상치료 성적에서 척추성형술이 유의하게 더 나은 결과를 보였다는 결론을 발표하였다. 실제로 많은 임상의사들은 척추성형술을 통해 환자의 통증 및 삶의 질을 개선시켰던 경험이 있으며, 이러한 치료경험이 최선의 치료지식으로서 근거를 갖추려면 인접 부위 골절, 수술부위 감염 등의 합병증 우려를 극복할 수 있는 높은 수준의 무작위대조시험 연구와 이를 기반으로 한 세부적인 적응증의 확립이 필요하다.
1. 척추성형술과 겉보기시술의 비교
전향적 무작위 이중맹검법 겉보기시술과의 대조시험 연구는 네 편이 발표되어 있으며, Table 3에 요약하였다[11,16,17,31]. 이를 비교하면 환자의 포함 기준, 치료절차 및 측정된 결과에 상당한 이질성이 있다. 모든 시험은 통증의 결과에 중점을 두었으며 경증(numeric rating scale, NRS ≥3)에서 중증(NRS ≥7)까지 다양한 포함 기준을 가졌다. 골절 발생시점에서 연구대상에 포함되기까지의 시간은 평균 3주에서 22주였다. 이 중에서 Clark 등[31]의 연구는 척추성형술에 대해 긍정적인 결론을 갖는 유일한 연구이다. 다른 세 가지 연구에 비해 이러한 결과를 얻은 차이의 원인은 포함 기준(모든 환자가 골절 발병 6주 이내, 높은 기준의 통증점수), 환자의 대다수가 입원 코호트인 점, 그리고 환자에게 투입된 골시멘트의 평균 부피가 7.5 mL로 네 개의 연구 중 가장 큰 부피인 점과 연관이 있을 수 있다.
2. 척추성형술 또는 풍선척추성형술과 보존적 치료의 비교
수술적 치료(척추성형술 또는 풍선척추성형술)와 보존적 치료(비수술적 치료)를 비교하는 무작위대조시험 연구는 10편이 발표되었으며, 수술적 치료를 통해 더 우월한 치료성적을 얻었음을 보고하였다[27-30,32-37]. 단일기관에서 골절 후 12개월 미만의 유증상 환자 125명을 대상으로 한 Blasco 등[35]의 연구에서 삶의 질 지표의 조기 개선과 함께 2개월 추적관찰 통증점수가 크게 호전되었다. 그러나 12개월 추적관찰 시점에서 치료 후에도 지속되는 잔여 통증과 삶의 질 지표는 보존치료 그룹과 차이가 없었다. 다른 연구에서는 골다공증성 척추골절에 의한 만성적인 통증에 대해 척추성형술이 유의하게 우월한 결과를 보였다[28]. 최소 3개월의 연속적이고 만성적인 통증을 가진 환자 96명을 대상으로 1년 추적관찰을 시행한 결과, 비수술적 치료 그룹에 비해 척추성형술 그룹에서 유의하게 더 큰 통증개선 효과가 관찰되었다. 이러한 치료효과의 차이는 치료 시작 후 1주일에 나타났으며 연구기간 내내 유지되었다.
3. 척추성형술과 풍선척추성형술의 비교
골다공증성 척추체골절을 치료하기 위한 최소침습 피부경유 수술치료 방법으로 척추성형술과 풍선척추성형술이 있으며 이 두 가지 술기를 비교한 무작위대조시험 연구는 두 편이 발표되어 있다[38,39]. 흉요추이행부(T12-L1 척추체 부위)의 급성기 골다공증성 척추체압박골절 환자 100명을 대상으로 한 연구에서 두 수술법 사이에 환자들의 6개월 통증 경과관찰 결과는 유의한 차이가 없었다[38]. 이후에 발표된 381명의 1-3 척추체 부위의 급성기 압박골절 환자를 대상으로 한 연구에서도 두 술기 사이에 임상적으로 유의한 결과 차이는 없었다. 척추성형술과 풍선척추성형술 모두 환자들의 통증경감 및 삶의 질 증가, 아편유사진통제의 사용량 감소효과를 얻을 수 있었다[39].
결론
골다공증성 척추압박골절은 점점 중요성이 커지고 있는 공중보건 문제 중 한 가지이며 환자의 삶의 질에 상당한 영향을 미치는 중대한 임상적 경과를 갖는다. 그러나 높은 유병률과 의료비용이 소요됨에도 불구하고 관련 전문가들 사이에서도 최선의 치료법에 대한 통일된 의견이 형성되지 않은 상태이다. 결과적으로 많은 수의 전향적 무작위대조시험 임상연구가 이루어졌고, 특히 네 편의 이중맹검연구 중 세 편에서 척추성형술과 보존치료의 임상성적에 차이가 없다고 발표하였다. 하지만, 이질적인 환자 포함 기준, 표준화되어 있지 못한 치료 알고리즘, 다양한 임상결과 평가법으로 인해 연구 간 체계적 비교 및 높은 수준의 근거를 갖춘 가이드라인 확립에는 어려움이 있다.
이 논문에서 근거기반 치료를 위해 다양한 무작위대조시험 연구를 살펴보았으나, 최선의 치료법은 무엇인가에 대한 질문을 풀리지 않았다고 결론지을 수 있다. 각각의 결과들은 우리가 접하게 되는 모든 상황에 적절한 정답을 제시해주지 못하기 때문에, 각 임상가들은 환자 개별적인 상황에 맞추어 기존의 임상시험 결과를 근거로 하여 최적의 치료법을 고민해야 한다. 앞으로의 연구에 있어서 가장 중요한 방향은 골다공증성 척추압박골절 환자에게 어떤 치료법이 효과적이고 안전한지 평가하기 위해 다기관의 전향적 이중맹검 무작위대조시험을 수행하는 것이다. 기존 임상시험의 결과들로는 불확실성을 극복하기에 부족함이 있으며, 새로운 설계의 임상시험이 기여할 수 있는 기회가 남아있는 것으로 보인다. 특히 이러한 연구는 구체적인 보존적 치료방법의 제시를 위해 필요하다.
Notes
Conflict of Interest
No potential conflict of interest relevant to this article was reported.
Acknowledgements
This research is supported by the Basic Science Research Program through the National Research Foundation of Korea (NRF-2019R1F1A1064170).
References
Peer Reviewers’ Commentary
이 논문은 고령화 사회에서 공중보건 문제 중 하나이며, 환자의 삶의 질에 상당한 영향을 끼치는 골다공증성 척추 압박골절에 대한 치료법을 근거 중심으로 설명하고 있다. 진통제 및 골다공증 치료제, 그리고 보조기 착용의 역할과 효과에 대해 근거에 기반하여 설명해 주고 있다. 또한, 수술적 치료인 척추체성형술과 겉보기시술을 비교하고, 보존적치료와 비교하였으며, 척추성형술과 풍선척추성형술의 상호 효과에 대한 연구 결과를 통해 수술적치료의 역할과 한계를 설명해 주고 있다. 이 논문은 노인의 골다공증성 압박골절을 진료하는 임상현장에 적절한 치료법 선택에 대한 좋은 가이드를 제공할 것으로 판단된다.
[정리: 편집위원회]