 |
 |
- Search
| J Korean Med Assoc > Volume 59(1); 2016 > Article |
Abstract
Hypertension is the most common medical disorder encountered in pregnancy, complicating 5% to 10% of all pregnancies. It is a major cause of maternal, fetal and newborn morbidity and mortality, increasing the risk of cerebrovascular events, organ failure and placenta abruptio in mothers and the risk of intrauterine growth restriction, prematurity and intrauterine death in fetuses. There are four types of hypertensive disorders in pregnancy: gestational hypertension, preeclampsia and eclampsia syndrome, chronic hypertension of any etiology, and Preeclampsia superimposed on chronic hypertension. The decision to treat hypertension in pregnancy should consider the benefit-harm balance for both mother and fetus, and depends on gestational age, blood pressure levels, and presence of preeclampsia. As termination of pregnancy is the only cure for preeclampsia, there is general agreement that delivery rather than observation is suggested in women with severe preeclampsia, eclampsia, or mild hypertension at term. However, it is not clear whether women with mild hypertension at near term can be managed expectantly as well as whether antihypertensive therapy for mild to moderate hypertension should be initiated. In 2013, the American College of Obstetricians and Gynecologists provided evidence-based recommendations for the management of patients with hypertension during and after pregnancy, but it concluded that the final decision should be individualized and made by the health care provider and patient in all instances. Therefore, well-designed large trials are needed to clarify the indication for antihypertensive use and the selected population who would benefit from expectant management for mild to moderate hypertension at preterm.
고혈압은 전체 임신의 5-10%에서 합병되는 대표적인 내과질환으로서, 출혈, 유산, 감염과 더불어 모성사망의 주요한 원인이 된다. 2013년 우리나라 모성사망자 수는 50명이었으며, 출생아 10만 명당 모성사망비는 11.5명으로 전년 대비 각각 4.2%, 15.6% 증가했다[1]. 모성사망의 원인 중 임신성 고혈압에 의한 모성사망의 약 60%가 임상적 처치 및 의료보건 인프라 등을 개선했다면 예방 가능한 것이라는 보고가 있다[2]. 그러나 현재까지도 고혈압은 산모와 태아 건강을 심각하게 위협하는 질환으로 남아있고 2014년 세계보건기구는 전세계에서 발생한 모성사망의 원인 중 임신성 고혈압이 14%를 차지한다고 하였다[3].
임신이 어떤 기전을 통해 고혈압을 유발하거나 악화시키는가에 관해서는 끊임없는 연구가 있었으나 아직까지 명확하게 밝혀지지 않은 부분이 많다. 임신성 고혈압의 발생에는 다양한 인자가 관여하며 특히 태반이 중요한 역할을 한다는데 대부분의 연구자들이 의견을 같이 한다. 주요 기전으로는 태반 착상 시 자궁혈관의 비정상적인 융모막 침윤, 모체-태반-태아 조직 간의 면역학적 부적응 관용, 임신에 따른 심혈관 또는 염증성 변화에 대한 모체의 부적응, 그 밖에 유전학적 요인 등이 있다. 이러한 원인에 의해 혈관연축 및 혈관내피세포 손상 등이 발생하고 비정상적인 혈압조절 반응을 일으키게 되어 심혈관기능의 이상, 혈소판 감소 등의 혈액학적 변화가 유발되며 결과적으로 급성 신장 손상, 간 손상 등이 일어나게 된다.
임신 중 고혈압은 모체 및 태아의 사망위험을 높일 뿐만 아니라 여러 가지 합병증을 유발할 수 있다. 모체의 단기 합병증으로는 중추신경계 기능이상, 급성 파종성 혈관내응고, 폐부종, 태반조기박리 등이 있고, 장기적으로는 심혈관질환, 당뇨, 신장질환 등의 위험을 높인다. 태아 측에는 자궁 내 발육지연, 저체중아, 조산, 자궁 내 태아사망의 증가 등과 관련이 있다. 따라서 본론에서는 임신 중 고혈압의 세부유형을 살펴보고, 장단기 합병증을 감소시켜 모체 및 태아건강을 유지하기 위한 임신 중 고혈압의 치료 및 관리방법에 대해 알아본다.
고혈압은 수축기 혈압 >140 mmHg 또는 확장기 혈압 >90 mmHg으로 정의되며, 임신 중 합병된 고혈압은 그 발생시기 및 양상에 따라 4개 군으로 세분화된다. 2000년부터 미국에서는 Working Group of the National High Blood Pressure Education Program에 의해 정의된 용어를 사용해 임신 중 고혈압을 분류하였다. 2013년 미국산부인과학회(American College of Obstetricians and Gynecologists)에서는 임신 중 고혈압의 정의와 진료지침을 개정하였으나 기본적인 내용은 크게 바뀌지 않았다.
임신성 고혈압은 혈압이 정상이었던 여성이 임신 20주 이후 처음으로 고혈압(>140/90 mmHg)을 진단받은 경우로 전자간증이 발생하지 않으면서 출산 후 3개월 이내에 혈압이 정상화되는 것을 의미한다. 전자간증은 임신 20주 이후 처음으로 진단된 고혈압이 있으면서 단백뇨(≥300 mg/24 hr 또는 단백질:크레아티닌 비 ≥0.3 또는 dipstick 1+ 지속되는 경우) 또는 종말기관 부전(혈소판 감소증(<100,000/µL), 신부전(크레아티닌 >1.1 mg/dL 또는 기저치의 2배 이상), 간 기능이상(혈청 transaminase 수치가 정상의 2배 이상, 뇌신경계 증상(두통, 시각 장애, 경련 등), 폐부종이 동반된 경우를 말한다. 자간증은 전자간증이 있는 여성에서 다른 원인 없이 발생한 경련이 있을 때를 말한다. 만성 고혈압은 임신 이전 또는 임신 20주 이전에 고혈압이 진단되거나 출산 후 3개월까지 혈압이 정상화되지 않는 경우이며 가중합병전자간증이란 만성 고혈압이 있는 산모에서 임신 20주 이후에 단백뇨 또는 종말기관 부전이 새로 발생한 경우를 의미한다.
혈압이 높은 산모는 외래방문을 자주하거나 입원하여 고혈압의 정도를 평가하고 태아안녕을 검사하도록 하는 것이 타당하게 여겨지고 있다. Parkland 병원의 진료지침에 따르면 처음으로 확장기 혈압이 81-89 mmHg로 높게 측정되거나 2 lb/wk 이상의 체중증가를 보이는 산모는 최소 1주 간격으로 외래 진찰을 하도록 한다. 입원이 필요한 경우로는 명백한 고혈압(수축기 혈압 ≥140 mmHg 또는 확장기 혈압 ≥90 mmHg)이 처음 측정되거나 단백뇨, 두통, 시력장애, 상복부 통증이 있을 때이며 이 경우 전자간증의 발생을 확인할 필요가 있다. 입원 후 검사로는 자세한 의학적 진찰, 체중측정, 단백뇨 또는 소변 내 단백질:크레아티닌 비율, 혈압검사, 혈장 크레아티닌, 헤마토크릿, 혈소판 및 간효소 수치검사 등이 있으며, 태아 측 검사로서 태아의 크기와 안녕, 양수양을 평가해야 한다.
고혈압 산모에서 침상안정과 같은 활동제한은 자궁태반 혈류를 개선시키고 고혈압 악화를 예방하는 효과가 있을 것으로 생각된다. 그러나 실제로 모체 및 태아에게 큰 이득이 있다는 증거가 없고, 오히려 활동제한으로 인해 모체의 뼈손실 및 혈전색전증의 위험을 증가시킬 수 있다. 2005년 코크란 메타분석에서는 고혈압 산모에서 침상안정의 효과를 비교한 총 4개의 연구를 보고했다. 그 중 2개 연구에서는 병원 내 엄격한 침상안정은 임신 결과에 유의한 영향을 주지 못한다고 하였고, 다른 2개 연구에서는 침상안정이 중증 전자간증의 발생을 감소시키거나, 조산의 위험률을 감소시켜주는 경향이 있다고 하였다[4]. 따라서 2013년 미국산부인과학회는 고혈압 산모에서 절대적 침상안정은 권유되지 않으며 신체활동의 정도는 개인마다 차이를 두어 권고하는 것이 바람직하다고 하였다[5]. 즉, 임신 초기에 안정적인 만성고혈압이 있는 경우는 침상안정의 이득이 적지만, 임신 말에 전자간증이 처음 진단되었으나 외래에서 추적관찰을 계획하고 있다면 활동제한을 권유해야 한다.
고혈압 산모의 식이는 단백질과 칼로리가 풍부해야 하고, 염분과 수분은 제한 없이 섭취하도록 한다. 수액은 lactated Ringer solution을 60 mL/hr로 주입하며, 구토나 설사로 인해 심한 수분손실이 있는 경우가 아니라면 시간당 120 mL를 넘지 않도록 한다. 중증 전자간증에서는 핍뇨가 흔히 나타나고 모체의 혈류용적이 감소되어 있으나, 혈관 내 공간과 혈관 외 공간에 수분분포가 부적절하여 이미 세포 외 수분이 과도한 상태이므로 수액공급을 조절하여 폐부종이나 뇌부종이 발생하지 않도록 해야 한다.
임신 중 고혈압 관리의 궁극적인 목적은 모체 및 태아 모두에게 최소한의 손상을 주면서 건강한 태아가 출산되도록 하고 임신 종결 후 모체건강의 완전한 회복이 이루어지도록 하는 데 있다. 치료방법을 결정할 때 고려해야 할 중요한 사항으로는 제태 연령 및 자궁경부의 숙화 여부, 전자간증 또는 자간증의 유무, 고혈압의 정도이다. 특히, 정확한 제태 연령을 파악하는 것은 치료방향을 결정하는 데 있어 매우 중요한데 임신성 고혈압의 근본적인 치료는 임신의 종결, 즉 분만이기 때문이다. 만삭 산모의 경우 유도분만을 통해 양호한 모체 및 태아건강을 유지할 수 있으며, 자궁경부가 숙화되지 않았거나 중증의 전자간증으로 인한 응급상황 등의 경우에는 제왕절개 분만도 가능하다. 만삭 전이라 하더라도 중등도(수축기 혈압 150-159 mmHg 또는 확장기 혈압 100-109 mmHg) 또는 중증(수축기 혈압 ≥160 mmHg 또는 확장기 혈압 ≥110 mmHg) 임신성 고혈압인 경우에는 분만을 하는 것이 임신을 유지하는 것보다 모체와 태아 모두에게 더 양호한 결과를 가져온다는 데 많은 연구자들이 의견을 같이 한다. 반면, 경도 고혈압(수축기 혈압 140-149 mmHg 또는 확장기 혈압 90-99 mmHg)인 경우에는 조산으로 인한 신생아 사망이나 중증 합병증을 감소시키기 위해 임신유지를 시도할 수 있다는 의견이 있다. 특히 임신 34-36주 사이의 늦은 조산에서 경도 고혈압이 있을 때 분만의 시기를 언제로 정해야 하는가는 대해서는 서로 다른 연구결과가 보고되었다[6,7]. 분만을 연기하는 경우에는 태반 조기박리, 자궁 내 태아 성장지연 등을 모니터링 하기 위해 2012년 미국산부인과학회에서는 비수축검사 또는 생물리학적 계수 등을 이용한 태아 안녕과 태반기능 평가를 자주 시행할 것을 권유하였다[8].
1990년대 초반까지는 중증 고혈압이 있는 경우 분만을 지연시키지 않는 것이 일반화되어 있었다. 그러나 최근 20여년간 조산으로 인한 합병증을 최소화하기 위해 중증 고혈압 산모에서 임신기간을 연장시키려는 보존요법 또는 기대요법이 시도되었다. 하지만 대부분의 연구결과는 모체 및 태아 모두에서 매우 나쁜 예후를 보고하였다. 2008년 Bombrys 등[9]에 의하면 임신 27주 이전에 중증 고혈압이 진단된 경우 기대요법을 시행한 8개 연구에서 총 202명의 산모를 분석했을 때 임신 23주 이전인 경우 모체 측 합병증은 30-67%로 높았을 뿐 아니라 태아 생존이 가능했던 경우는 한 건도 없었다. 따라서 2013년 미국산부인과학회는 임신 중기에 중증 고혈압이 있는 산모는 임신의 종결이 권유된다고 하였다[5].
또한 임신 주수가 더욱 진행된 조산인 경우에도 중증 고혈압이 있다면 분만을 지연시킴으로써 얻을 수 있는 태아 측 이점은 크지 않으며 산모 측에는 더욱 불량한 예후를 가져다 준다는 것이 대부분의 연구결과이다. 그러나 몇몇 연구에서 임신 24-32주 사이의 중증 고혈압 산모에서 기대요법으로 양호한 결과를 얻었다는 보고가 있다. Sibai 등[10]은 임신 28-32주의 중증 고혈압 산모 95명을 대상으로 시행한 무작위연구를 통해 태아 폐 성숙을 돕기 위한 glucocorticoid 투여 후 48시간 내에 분만한 군과 항고혈압제를 투여하면서 임신을 유지한 군을 비교하였다. 이 연구에서는 HEELP (hemolysis, elevated liver enzyme, low platelet count) 증후군(용혈, 간효소 증가, 혈소판 수치 저하) 산모는 제외되었으나, 결과적으로 임신유지를 시도했던 군은 분만을 평균 15일 연기할 수 있었고 전반적으로 향상된 태아 예후를 보임으로써 기대요법이 중증 고혈압 산모에서도 안전하게 적용될 수 있다고 결론 내렸다. 이러한 데이터를 바탕으로 2011년 미국모체태아의학회(Society of Maternal-Fetal Medicine)에서는 임신 34주 이전의 중증 고혈압 산모 중 선택적인 경우에서 분만연기는 타당한 처치방안이 될 수 있고 corticosteroid를 투여하며 초기 24-48시간 동안 관찰이 가능하다고 하였다[11].
전자간증 산모에서 두통, 시력장애, 상복부 통증 등은 경련의 임박을 시사하는 증상일 수 있고 핍뇨 또한 좋지 않은 징후이다. 이와 같이 중증 전자간증을 시사하는 소견이 있을 때 항 경련 약물과 함께 때로는 항고혈압제 투여가 필요하고 지체 없이 분만해야 하며, 이는 자간증 산모도 마찬가지다. 또한 마그네슘황산염은 중증 전자간증에서 경련을 예방하고 자간증 산모에서 경련을 중단하는 데 있어 매우 효과적인 약물로 잘 알려져 있다. 마그네슘황산염은 정주 또는 근주 투여할 수 있고 진통 중과 분만 후 24시간까지 투여해야 한다. 그러나 경도 전자간증 산모에서도 마그네슘황산염을 일반적으로 투여해야 하는가에 대해서는 다소 논란의 여지가 있으나 2000년 이후부터는 경도 전자간증의 경우 마그네슘황산염을 투여하지 않는 것이 합당하게 여겨지고 있고 이는 2013년 미국산부인과학회의 치료지침과도 일치하는 내용이다[5]. Lucas 등[12]의 연구에 의하면 경도 전자간증 산모에서 마그네슘황산염을 투여하지 않아도 경련은 1% 미만의 낮은 비율에서 발생하였고, 2013년 코크란 메타분석에서는 마그네슘황산염의 태아 측 신경보호 효과는 불분명하며 신생아 예후를 유의하게 개선시키지 못한다고 하였다[13].
중증 고혈압 산모에서 항고혈압 약물을 이용한 혈압조절은 뇌졸중과 같은 모체 합병증을 감소시키는 명백한 이득이 있다. 반면, 합병증이 없는 경도 또는 중등도 고혈압 산모에서 항고혈압제를 사용한 치료가 가지는 이득은 명확하지 않다.
경도 또는 중등도 고혈압 산모에서 항고혈압제로 혈압을 적극적으로 낮추는 것은 오히려 태아 성장을 방해하고 약물 부작용에 노출시키는 위험을 초래한다는 보고가 있다. Sibai 등[14]은 경도 임신성 고혈압 산모에서 labetalol을 투여했을 때 태아성장제한이 19%에서 발생하여 위약군 9%보다 유의하게 높았다고 하였다. 그러나 2014년 코크란 메타분석에서는 총 4,723명의 경도 또는 중등도 고혈압 산모를 분석했을 때 결과적으로 항고혈압제는 태아 측에 유의한 이득이나 해를 미치지 않는다고 하였다[15]. 이 메타분석에는 labetalol을 포함하여 methyldopa, verapamil 등 여러 약물을 포함시켰으며, 항고혈압제 투여는 중증 고혈압 발생을 40-60% 감소시키고 추가적인 항고혈압제 투여 필요성을 40-70% 낮췄으나, 저체중아 출산이나 신생아 사망, 조산, 전자간증, 태반조기박리 등의 위험률을 낮추지는 못한다고 하였다. 따라서 경도 고혈압 산모에서 항고혈압제 투여는 추천되지 않으며 중등도 이상의 고혈압이 있을 때 투여를 고려하는 것이 일반적이다. 다만, 경도 고혈압 산모라도 항고혈압제 투여로 얻을 수 있는 이득이 크다고 생각되는 경우에는 선택적으로 약물을 투여해야 한다는 의견이 있으며 이러한 경우는 산모가 40세 이상일 때, 당뇨, 흡연력, 이상지질혈증이 있을 때, 이차성 고혈압일 때 등이다[16]. 또 만성 고혈압으로 항고혈압제를 복용 중이던 산모가 혈압이 정상 또는 경도 고혈압 정도로 잘 조절이 된다면 임신 중에는 혈압을 면밀히 모니터링하면서 약물복용을 중단할 수 있다는 보고가 있다[17]. 그러나 이러한 의견들에 관해서는 향후 대규모연구를 통한 임상적 증거가 필요한 실정이다. 대표적인 단체에서 제시하는 항고혈압제 투여 지침을 아래에서 소개한다.
미국산부인과학회에 따르면, 지속적인 만성 고혈압 산모에서 수축기 혈압 ≥160 mmHg 또는 확장기 혈압 ≥105 mmHg일 때 항고혈압제 투여를 시작하여 혈압을 120/80에서 160/105 mmHg 사이로 유지시켜야 한다. 이보다 낮은 혈압에서는 종말기관 손상이 없다면 약물투여는 피할 것을 권유하였다[5].
영국의 국립보건임상연구원(National Institute for Health and Clinical Excellence)은 임신성 고혈압 또는 전자간증 산모에서 항고혈압제 투여는 혈압 ≥150/100 mmHg일 때 시작하여 수축기 혈압 <150 mmHg, 확장기 혈압 80-100 mmHg으로 유지하여야 하며, 합병증이 없는 만성 고혈압 산모는 혈압을 150/100 mmHg 이하로 유지시킬 것을 권하였다[18].
유럽심장학회(European Society of Cardiology)는 수축기 혈압 140-150 mmHg 또는 확장기 혈압 90-99 mmHg인 산모는 항고혈압제 투여가 불필요하다고 하였다. 그러나 임신성 고혈압 또는 가중합병만성고혈압 산모이거나 무증상 장기손상 또는 증상이 있는 고혈압 산모에서는 혈압 140/90 mmHg부터 항고혈압제를 투여할 수 있고, 그 외의 경우에서는 수축기 혈압 ≥150 mmHg 또는 확장기 혈압 ≥95 mmHg일 때 약물투여를 시작해야 한다고 하였다[19].
모든 항고혈압제는 태반을 통과하며, 어떤 한 가지 약물이 다른 종류에 비해 월등하게 좋은지를 결론 내린 대규모 임상연구는 없다. 약물의 종류는 고혈압의 정도와 급성도, 투여경로, 부작용, 약물에 대한 의사의 경험과 익숙한 정도, 환자의 선호도에 따라 결정되어야 한다. 미국산부인과학회는 labetalol, nifedipine, methyldopa를 1차 치료제로 권장하였고, angiotensin-converting enzyme inhibitor, angio-tensin receptor blocker, renin inhi-bitor, mineralocorticoid receptor antagonist는 태아기형 위험과 연관이 있으므로 피해야 한다고 하였다[5]. 중증 고혈압의 급성기에 정맥투약이 필요하다면 labetalol 또는 hydralazine을 일차적으로 사용할 수 있고, 장기적인 혈압조절을 위해서는 경구제로 labetalol, nifedipine, methyldopa가 추천된다. Labetalol은 α, β-아드레날린성 차단제로 효과적인 혈압조절 기능과 임신 중 안전성을 보인다. Hydralazine은 오랜 기간 동안 중증 전자간증의 급성기에 널리 사용된 약물로서, 1-2분 동안 5 mg 정맥투여하고 20분 내에 혈압감소가 나타나지 않으면 5-10 mg을 추가 투여하여 총 30 mg까지 주입할 수 있으며 2-4시간 동안 약물효과가 지속된다[20] (Table 1). 그러나 hydralazine 경구투여는 반사성 빈맥과 수분 저류를 유발할 수 있어 임신 중 사용에 제한이 있다. Nifedipine은 캄슘채널 길항제로서 작용시간이 빠르고 대부분의 경우 임신 중에 안전하게 사용할 수 있으나, 드물게 급격한 혈압저하로 인해 자궁태반 혈류를 감소시키고 두통을 유발할 수 있다.
본 종설에서는 임신 중 합병된 고혈압 유형을 알아보고, 분만의 시기 및 항고혈압제 사용에 중점을 둔 고혈압 관리방법을 살펴보았다. 임신 중 고혈압 관리는 모체와 태아 모두에게 최소한의 손상을 주면서 임신을 종결하는 것이 궁극적인 치료목적으로서, 치료를 결정하는 데 있어 제태 연령, 고혈압의 정도, 전자간증 또는 자간증 유무 등이 다각적으로 고려되어야 하므로 치료방안을 간단하게 결정하기 어려운 상황에 마주하기 쉽다. 만삭 산모에서 진단된 고혈압이나, 중증 전자간증, 자간증이 있는 경우 분만을 지연시키지 않고 임신을 종결해야 한다는 데 여러 연구자들이 의견을 같이 하지만, 만삭 전 산모에서 조산으로 인한 태아 합병증을 감소시키기 위해 분만을 지연시키는 것이 어느 정도의 이득을 주는지, 태아 폐성숙을 위한 약물투여에 필요한 시간만큼은 지연하는 것이 바람직한지, 경도 또는 중등도 고혈압 산모에서 항고혈압제를 사용한 혈압조절이 필요한지 등 많은 세부적인 이슈에 대해 현재까지도 논란이 있다. 이에 대한 명확한 답을 얻기 위해 고혈압의 유형 및 환자 특성이 일률적인 환자군을 대상으로 향후 대규모 무작위 임상연구가 이루어져야 하고 그 증거를 바탕으로 보다 분명한 치료지침이 만들어져야 한다.
References
1. Statistics Korea. Mortality statistics 2013 [Internet] Daejeon: Statistics Korea. 2014;cited 2015 Nov 4. Available from: http://www.index.go.kr/potal/main/EachDtlPageDetail.do?idx_cd=2769
2. Berg CJ, Harper MA, Atkinson SM, Bell EA, Brown HL, Hage ML, Mitra AG, Moise KJ Jr, Callaghan WM. Preventability of pregnancy-related deaths: results of a state-wide review. Obstet Gynecol 2005;106:1228-1234.

3. Say L, Chou D, Gemmill A, Tuncalp O, Moller AB, Daniels J, Gulmezoglu AM, Temmerman M, Alkema L. Global causes of maternal death: a WHO systematic analysis. Lancet Glob Health 2014;2:e323-e333.


4. Meher S, Abalos E, Carroli G. Bed rest with or without hospi-talisation for hypertension during pregnancy. Cochrane Database Syst Rev 2005;(4):CD003514.



5. American College of Obstetricians and Gynecologists. Task Force on Hypertension in Pregnancy. Hypertension in preg-nancy. Report of the American College of Obstetricians and Gynecologists' Task Force on Hypertension in Pregnancy. Obstet Gynecol 2013;122:1122-1131.

6. Langenveld J, Ravelli AC, van Kaam AH, van der Ham DP, van Pampus MG, Porath M, Mol BW, Ganzevoort W. Neonatal outcome of pregnancies complicated by hypertensive disorders between 34 and 37 weeks of gestation: a 7 year retrospective analysis of a national registry. Am J Obstet Gynecol 2011;205:540.

7. Koopmans CM, Bijlenga D, Groen H, Vijgen SM, Aarnoudse JG, Bekedam DJ, van den Berg PP, de Boer K, Burggraaff JM, Bloemenkamp KW, Drogtrop AP, Franx A, de Groot CJ, Huisjes AJ, Kwee A, van Loon AJ, Lub A, Papatsonis DN, van der Post JA, Roumen FJ, Scheepers HC, Willekes C, Mol BW, van Pampus MG. HYPITAT study group. Induction of labour versus expectant monitoring for gestational hypertension or mild pre-eclampsia after 36 weeks' gestation (HYPITAT): a multicentre, open-label randomised controlled trial. Lancet 2009;374:979-988.


9. Bombrys AE, Barton JR, Nowacki EA, Habli M, Pinder L, How H, Sibai BM. Expectant management of severe preeclampsia at less than 27 weeks' gestation: maternal and perinatal outcomes according to gestational age by weeks at onset of expectant management. Am J Obstet Gynecol 2008;199:247.e1-247.e6.


10. Sibai BM, Mercer BM, Schiff E, Friedman SA. Aggressive ver-sus expectant management of severe preeclampsia at 28 to 32 weeks' gestation: a randomized controlled trial. Am J Obstet Gynecol 1994;171:818-822.


11. Publications Committee, Society for Maternal-Fetal Medicine. Sibai BM. Evaluation and management of severe preeclampsia before 34 weeks' gestation. Am J Obstet Gynecol. 2011. 205:p. 191-198.


12. Lucas MJ, Leveno KJ, Cunningham FG. A comparison of mag-nesium sulfate with phenytoin for the prevention of eclampsia. N Engl J Med 1995;333:201-205.


13. Nguyen TM, Crowther CA, Wilkinson D, Bain E. Magnesium sulphate for women at term for neuroprotection of the fetus. Cochrane Database Syst Rev 2013;2:CD009395.

14. Sibai BM, Gonzalez AR, Mabie WC, Moretti M. A comparison of labetalol plus hospitalization versus hospitalization alone in the management of preeclampsia remote from term. Obstet Gynecol 1987;70:323-327.



15. Abalos E, Duley L, Steyn DW. Antihypertensive drug therapy for mild to moderate hypertension during pregnancy. Cochrane Database Syst Rev 2014;2:CD002252.

17. Nakhai-Pour HR, Rey E, Berard A. Discontinuation of antihy-pertensive drug use during the first trimester of pregnancy and the risk of preeclampsia and eclampsia among women with chronic hypertension. Am J Obstet Gynecol 2009;201:180.e1-180.e8.


18. Visintin C, Mugglestone MA, Almerie MQ, Nherera LM, James D, Walkinshaw S. Guideline Development Group. Management of hypertensive disorders during pregnancy: summary of NICE guidance. BMJ 2010;341:c2207.


19. European Society of Gynecology (ESG). Association for Euro-pean Paediatric Cardiology (AEPC). German Society for Gen-der Medicine (DGesGM). Regitz-Zagrosek V, Blomstrom Lundqvist C, Borghi C, Cifkova R, Ferreira R, Foidart JM, Gibbs JS, Gohlke-Baerwolf C, Gorenek B, Iung B, Kirby M, Maas AH, Morais J, Nihoyannopoulos P, Pieper PG, Presbitero P, Roos-Hesselink JW, Schaufelberger M, Seeland U, Torracca L. ESC Committee for Practice Guidelines. ESC guidelines on the management of cardiovascular diseases during pregnancy: the Task Force on the Management of Cardiovascular Diseases during Pregnancy of the European Society of Cardiology (ESC). Eur Heart J 2011;32:3147-3197.

Table 1
Treatment of severe hypertension
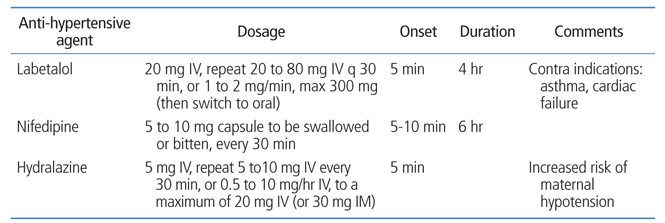
Modified by SOGC Clinical Practice Guideline 2014. From Kintiraki E, et al. Hormones (Athens) 2015;14:211-223, according to the Creative Commons license [20].
IV, intravenous; IV q, intravenous every; IM, intramuscular.







