심부전의 기기 치료
Device treatment of heart failure
Article information
Trans Abstract
Background
The incidence of heart failure (HF) is rapidly increasing, introducing a significant burden and challenges in clinical practice. Non-pharmacological cardiac device therapy has been established as an essential component of optimal HF management, particularly for the prevention of sudden cardiac death and the improvement of HF symptoms, left ventricular (LV) systolic function, quality of life, and eventually survival.
Current Concepts
Cardiac resynchronization therapy (CRT) can correct atrioventricular or inter/intraventricular dyssynchrony, thereby improving LV systolic function. Recently, the concept of CRT is being expanded, including His bundle (HB), HB-optimized LV, left bundle branch (LBB), and LBB optimized LV pacing CRTs. Newly introduced CRT approaches by stimulating the cardiac conduction system are expected to correct dyssynchrony better and consequently exhibit better CRT outcomes than the conventional biventricular pacing CRT. The current versions of implantable cardioverter-defibrillators (ICDs) or CRT devices can continuously monitor multiple biosignals. CRT/ICD can calculate a single index by combining these multiple bio-signal data for early detection of HF aggravation. Recently, subcutaneous and transvenous ICDs showed comparable safety and efficacy in HF patients. In drug-refractory HF patients without LV dyssynchrony, cardiac contractility modulation therapy provides some promising results.
Discussion and Conclusion
Recent technological advancements have improved the efficacy and safety of cardiac device therapy. Therefore, cardiac device therapy should be used more actively to manage HF patients better.
서론
심부전 환자들을 보다 적절하게 치료하기 위한, 비약물적 치료로서 심장기기 치료의 역할은 점점 중요한 자리를 차지하고 있다. 대표적인 심장 이식형 전자기기(cardiac implantable electronic device) 치료에는 심장재동기화치료(cardiac resynchronization therapy, CRT), 삽입형 제세동기(implantable cardioverter defibrillator, ICD) 치료, 심장수축력 조절장치(cardiac contractility modulation, CCM) 치료가 있으며, 최근 이 치료들의 효과와 안전성은 지속적으로 향상되고 있어, 보다 많은 심부전 환자 치료에 도움을 줄 것으로 기대된다.
CRT 치료
CRT 치료는 적절한 약물치료에 불응하는 경증(New York Heart Association [NYHA] class II) 및 중등도 이상(NYHA class III-IV)의 호흡곤란, 전기적 비동기화(electrical dyssynchrony), 및 좌심실 박출률(left ventricular ejection fraction, LVEF)의 저하를 보이는 만성 심부전 환자에서, 심부전 증상 및 삶의 질을 호전시키고, 심부전으로 인한 입원율과 사망률을 유의하게 줄이는 매우 중요한 비약물적 치료로 확고한 자리를 잡았다[1].
1. 심장 비동기화와 심부전
PR 간격이 연장되는 방실(atrioventricular, AV) 비동기화와, QRS 간격이 늘어나는 심실간(interventricular, VV) 및 심실내(intraventricular) 비동기화가 심부전 발생에 중요하다. PR 간격 연장은, 이완기말 승모판 역류(late diastolic mitral regurgitation), 좌심실 전부하 감소를 통하여 좌심실의 수축력을 감소시킨다[1]. 한편, 좌각차단(left bundle branch block, LBBB)과 같은 QRS 간격의 증가는 좌심실의 비효율적이고 비대칭적인 수축(asymmetric dyssynchronous contraction)을 유발하여, 일회박출량 감소와 승모판 역류를 통한 심기능 저하를 유발한다. 15-50% 정도의 심부전 환자에서 PR 간격이 200 ms 이상, QRS 간격이 120 ms 이상으로 늘어나 있으며[2,3], 이들은 PR 및 QRS 간격이 정상인 환자들에 비하여 심부전 입원율과 사망률의 유의한 증가를 보였다. 특히, LBBB로 인한 좌심실내 비동기화는 심부전 예후에 매우 큰 영향을 준다[4,5]. 5,500여 명의 심부전 환자를 대상으로 진행된 연구에서 LBBB를 보이는 환자는 모든 원인에 의한 사망률과 심장돌연사(sudden cardiac death, SCD)의 위험도가 1.5배 이상 증가하였다[4]. 14,000여 명의 심근경색 환자들을 3년간 관찰한 연구에서도 LBBB가 새롭게 발생한 경우에 심부전 입원율과 사망률이 유사한 정도로 증가하였다[5].
2. CRT 치료의 주요 임상연구
2000년대 초반에는 주로 중증 심부전(NYHA III-IV) 환자를 대상으로 연구가 진행되었다. Multisite Stimulationin Cardiomyopathies (MUSTIC)와 Pacing Therapies in Congestive Heart Failure (PATH-HF) 연구는 CRT 치료의 안정성과 효과를 보여주었으며, Multicenter InSync ICD Randomized Clinical Evaluation (MIRACLEICD) 연구를 통하여 ICD가 CRT 기기와 함께 사용될 수 있음(CRT-defibrillator)을 처음으로 보여주었다. Comparison of Medical Therapy, Pacing and Defibrillation in Heart Failure (OMPANION)와 Cardiac Resynchronization-Heart Failure (CARE-HF) 연구에서, CRT 치료로 사망률 및 입원율이 약 30-40% 정도 유의하게 감소됨이 입증되면서, CRT 치료는 심부전 환자의 비약물적 치료로 확고한 자리매김을 하게 되었다. 이후, Multicenter Automatic Defibrillator Implantation Trial with Cardiac Resynchronization Therapy (MADIT-CRT), Resynchronization Reverses Remodeling in Systolic Left Ventricular Dysfunction (REVERSER), Resynchronization/Defibrillation for Ambulatory Heart Failure Trial (RAFT) 연구를 통하여 중등도 및 경증의 심부전 환자(NYHA class I-II)에까지 적응증이 더욱 확대되었다[3].
3. 우리나라 재동기화 치료의 현황
우리나라에서도 1990년대부터 CRT 치료가 시행되었음을 확인할 수 있으나[6], 2010년대에 이르러서야 급격히 시술 건수가 증가하기 시작하였다. 하지만 아직도 미국, 유럽, 일본 등에 비하면 현저하게 적은 수의 환자에서 시술되고 있다[7,8]. 우리나라의 CRT 치료 초기 성적은 해외의 결과와 대체적으로 유사하였다[9-11]. 국내 첫 보고에 따르면, CRT 치료 후 3년 동안 약 70%의 환자에서 심부전으로 인한 재입원이 없었고[9], 시술 1년 안에 약 3분의 2의 환자가 CRT 치료에 반응을 보였다[7]. 또한 이러한 치료효과는 동성리듬(sinus rhythm)을 보이는 환자와 만성 심방세동을 보이는 환자사이에 큰 차이 없이 유사하였다[11].
4. CRT 치료반응의 예측인자
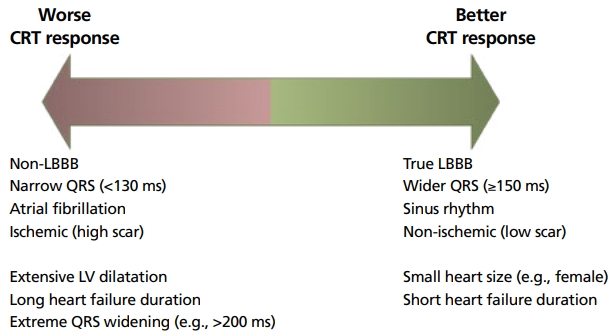
CRT 치료에 반응을 보이는 예측인자에는 150 ms 이상의 QRS 간격, LBBB, 동성리듬, 비허혈성 심근병, 적은 심근 상흔(low myocardial scar burden), 여성 등이 포함된다(Figure 1). 이 외에도, 심실조율 유발 좌심실기능 저하(pacing-induced cardiomyopathy, PICM)를 보이는 환자[10], 방실결절절제술(atrioventricular nodal ablation)을 시행하는 심방세동 환자에서[11-13] CRT 치료는 매우 효과가 좋았다는 연구결과들이 있다.
5. 심방세동 환자에서 CRT 치료
일반적으로 심방세동 환자에서는 CRT를 삽입하여도, 정상적인 방실 조율(synchronous AV pacing)을 회복할 수 없기 때문에, 동성리듬 환자에 비하여 그 효과가 떨어지는 것으로 여겨진다[12]. 또한 심방세동에 빈맥이 동반될 경우, 양심실조율률(biventricular [BiV] pacing percentage)이 현격하게 감소하므로 CRT 효과가 감소하게 된다. 하지만 최근 발표된 Cardiac Resynchronization Therapy in Atrial Fibrillation Patients Multinational Registry (CERTIFY) 연구는 심방세동 환자에서, 방실결절절제술과 CRT 삽입술을 함께 시행하면, 좌심실 용적감소, 모든 원인에 의한 사망률과 심장사망률 등이 동성리듬 환자와 대등하게 됨을 보여 주었다[13]. 방실결절절제술로 양심실조율률을 높게 올릴 수 있고, 심방세동으로 인한 빈맥을 조절하여 빈맥 유발 심근병증(tachycardia-induced cardiomyopathy)의 교정이 용이하게 되기 때문이다. 따라서 발작성 심방세동의 경우에는 방실결절절제술 전에 항부정맥제나 전극도자 절제술을 통한 심방세동 조절을 우선 고려해 볼 수 있다. 하지만 빈맥이 자주 동반되는 지속성/영구형 심방세동에서는 방실결절절제술을 CRT와 꼭 병행하는 것이 중요하겠다.
6. 심박동기 치료가 필요한 심부전 환자에서 CRT 치료
서맥성 부정맥 치료에는 심박동기 치료가 유일하게 안전하고 효과적인 치료이지만, 지속적인 단심실조율은 심실비동기화로 인한 심실조율 유발 심근병/심부전(pacing-induced cardiomyopathy or pacing-associated heart failure, PICM or PAHF)를 유발할 수 있다[14]. PICM/PAHF는 심박동기 환자의 약 9-26%에서 발생하며, 위험요인으로는 기존의 좌심실기능 저하, 우심실 첨부 조율(apical pacing), 넓은 QRS/QT 간격, 높은 심실조율률(higher ventricular pacing percentage) 등이 있다[14,15]. 완전방실차단 환자 194명을 전향적으로 관찰한 코호트 연구에 따르면, 조율 QRS 간격이 <160 ms, 160-190 ms, ≥190 ms로 늘어남에 따라, 3년간 새로운 심부전 발생률이 9%, 28%, 57%로 급격히 증가하였다[16]. 한편, 심실조율은 20-40%를 넘으면 사망률과 심부전 입원율이 유의하게 증가하는 것으로 보고되었다[17]. 최근 27,704명의 심박동기 환자를 대상으로 진행된 연구결과, PICM/PAHF는 심박동기 삽입 술 후 6개월 이내에 발병 위험률이 가장 높았다[18]. 따라서, 심박동기 삽입 후 적어도 1년 이내에는 심초음파검사를 시행하는 것이 필요하겠다.
이와는 반대로, PICM/PAHF 환자에서 기존의 심박동기를 양심실조율이 가능한 재동기화 기기로 업그레이드하면, 좌심실 용적이 감소하고 심박출률이 유의하게 증가하며 환자들의 예후가 호전됨이 잘 알려져 있다[14]. 특히, 방실차단과 심부전이 동반된 환자를 대상으로 한 Biventricular versus Right Ventricular Pacing in Heart Failure Patients with Atrioventricular Block (BLOCK HF) 연구는 기존의 심박동기 치료에 비하여 CRT 치료가 이러한 환자들의 예후를 유의하게 향상시킴을 보여주었다. 이러한 연구결과들을 바탕으로 심박동기 치료가 필요하면서, LVEF의 저하가 있고, 심실 조율률이 높을 것으로 예상되는 상황에서는 처음부터 CRT 기기를 삽입할 것을 주요 진료지침에서 권고하게 되었다. 하지만 PICM/PAHF는 좌심실 수축기능 저하가 없던 환자에서도 발생하고 심부전 및 사망률을 유의하게 높일 수 있으므로 정기적인 추적검사가 필요하겠다[14,17].
7. CRT 최적화
AV 및 VV 조율간격을 적절하게 조정하는 것은 CRT 효과를 높이기 위해 매우 중요한 과정이다[3]. 초음파를 이용하여 좌심실 유출로의 일회박출량이 최대가 되도록, 또는 좌심실 충만이 최적화되도록, AV 및 VV 조율간격을 조절하게 된다. 하지만 이러한 방법은 시간과 비용이 많이 걸리고, 검사 시점과 검사자에 따라 결과가 달라지기 쉬운 단점이 있다. 또한 누워있는 상태에서 결정된 최적값이, 활동 중인 상태에서는 최적값이 아닐 수 있고, 반복하여 측정하는 것이 어렵다는 제한점이 있다. 여러 임상연구 결과를 보더라도 심초음파를 이용한 프로그래밍과 실험적 프로그래밍(empirical programming of AV and VV delays) 사이에 CRT 효과는 유의한 차이가 없었다[19].
한편, 자동으로 AV/VV 조율간격을 최적화해주는 알고리듬이 최신 CRT 기기에 장착되어 있다. SmartDelay (Boston Scientific, Marlborough, MA, USA)는 AV 간격의, QuickOpt (Abbott, Sylmar, CA, USA)는 AV/VV 간격의 최적값을 계산해 주지만, 환자의 활동 정도에 따라 주기적인 업데이트는 불가능한 제한점이 있다[19]. 이에 비하여 AdaptivCRT (Medtronic, Minneapolis, MN, USA) 알고리듬은 AV/VV 조율간격을 1분마다 자동으로 새롭게 조정해준다. 또한 우각(right bundle branch, RBB)을 통한 AV 전도가 양호할 때는 좌심실만 조율하여 RBB를 통한 전도자극(intrinsic activation via RBB)과 적절한 융합 박동을 만들 수 있다. 이렇게 자동화된 최적화는 기존의 최적화방법에 비하여 환자들의 증상, 심부전으로 인한 재입원율, 심실부정맥 발생률 및 사망률을 개선시키는 결과를 보여주었다[20,21]. SyncAV (Abbott)와 SonR (Sorin Group, Saluggia, Italy)과 같은 자동화 알고리듬도 긍정적인 결과를 보여주고 있다[22,23]. SyncAV를 사용한 경우 QRS 간격을 보다 좁힐 수 있었고, 2년의 관찰기간 동안에 심부전으로 인한 재입원율을 30% 줄일 수 있었다[22]. 향후 기술적 진보가 가속화됨에 따라, 자동화된 최적화방법은 더욱 적극적으로 활용될 것으로 전망된다.
8. CRT의 발전
기술이 진보함에 따라 여러 가지 진단적 기능들이 CRT 기기에 포함되기 시작하였다. 환자들의 육체적 활동도, 심박수 또는 심박수 변이, 호흡수, S3 심음, 흉부 저항(thoracic impedance), 심방세동 지속시간(atrial fibrillation burden) 등과 같은 다양한 생체신호를 모니터링할 수 있게 되었다. 이러한 여러 생체신호 정보를 인공지능 기술로 처리하여 심부전의 조기진단에 활용가능한 새로운 인덱스를 도출하고 활용하는 연구들이 활발하게 진행 중이다[24,25]. 최근 발표된 Multisensor Chronic Evaluation in Ambulatory Heart Failure Patients (MultiSENS) 연구결과를 보면, 900명의 CRT 환자에서 HeartLogic이라는 인공지능 알고리듬을 사용하였을 때, 심부전 악화 위험성이 높은 환자를 통계적으로 유의하게 감별해 낼 수 있었다. 특히, 초기 B형 나트륨배설펩타이드(B-type natriuretic peptide)값이 낮은(>1,000 pg/mL) 하위군이나 높은(>1,000 pg/mL) 하위군에서도 일관되게 HeartLogic 인덱스는 심부전 고위험 환자를 감별하였다[24]. 또한 심부전 위험 상태(heart failure risk status)라는 인덱스를 사용하여, 30일 이내 심부전 입원율이나 심혈관질환 입원율이 가장 높은 고위험군 환자를 구별해 내기도 하였다[25]. 이러한 다양한 진단적 기능은 원격 모니터링 기능과 함께 환자들의 예후 향상에 더욱 도움이 될 것으로 기대된다.
한편, CRT 치료에서 좌심실은 조율 역치가 높아지기 쉽다. 따라서 양심실조율로 CRT를 프로그램하여도, 실제로는 우심실만 조율될 수 있고, 그에 따라 CRT 치료효과가 감소될 수 있다. CRT 검사 리포트의 양심실조율률은, 정확히 말해서 양심실에 전기적 자극을 전달한 비율이지, 실제 양심실이 전기적으로 활성화된 비율은 아닐 수 있다. 이를 보완하기 위하여 실제 양심실이 활성화된 비율을 표시해주는 EffectivCRT (Medtronic) 기능이 도입되었다. 따라서 양심실조율률이 높게 보고되지만 치료반응이 예상보다 좋지 않은 경우에 유용하게 사용될 수 있겠다[26].
CRT의 새로운 진단기능 이외에, CRT의 새로운 치료기능에도 관심이 높아지고 있다. 4전극 전극선(quadripolar lead)을 사용하여, 좌심실의 두 곳을 동시에 조율하여 재동기화 치료효과를 높일 수 있음이 보고되었다. 무엇보다도 최근 가장 관심이 높은 부분은 히스속(His bundle, HB)이나 좌각(left bundle branch, LBB)과 같은 심장 전기전도계를 직접 조율(cardiac conduction system pacing, CSP)하여 CRT 효과를 얻고자 하는 연구라 하겠다. CSP는 정상에 가까운 좌(우)심실 활성화를 회복시킬 수 있으므로, 이론적으로 양심실을 조율하는 기존의 CRT (BiV-CRT)보다도 더욱 정상적인(more physiological) 심실의 재동기화를 기대할 수 있다(Figure 2).
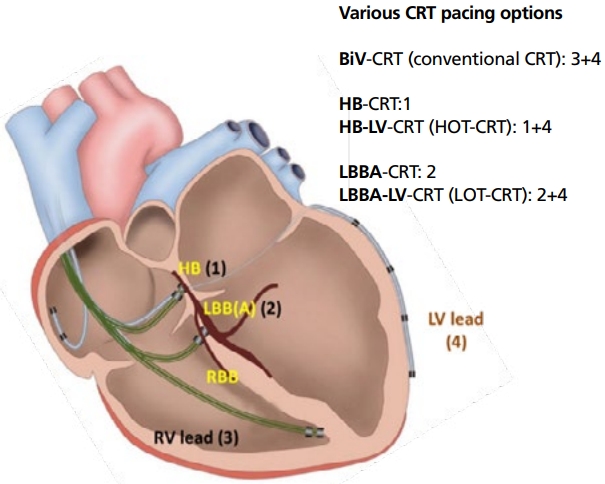
Various cardiac resynchronization therapy (CRT) options. BiV, biventricular pacing; HB, His bundle; HB-LV, His bundle and left ventricular; HOT-CRT, His optimized CRT; LBBA, left bundle branch area; LBBA-LV, left bundle branch area and left ventricular; LOT-CRT, LBB optimized CRT; LBB, left bundle branch; RBB, right bundle branch; RV, right ventricular. Illustrated by the author.
Sharma 등[27]이 보고한 후향적 다기관 연구결과를 보면, 기존의 BiV-CRT 치료에 적응증이 되는 106명의 환자에서 HB 조율 CRT (HB-CRT)를 시행한 결과, 약 90%에서 HB 조율을 성공하였고, 14개월 추적관찰 기간 동안 QRS 간격이 157±33 ms에서 117±18 ms (P=0.0001)로 현저히 감소하였고, LVEF가 30±10%에서 43±13% (P=0.0001)로 증가되었다. Upadhyay 등[28]은 적은 수의 환자이지만(n=41), 처음으로 무작위 배정연구를 진행하였으며, QRS 간격의 감소와 LVEF 증가가 BiV-CRT보다 HB-CRT에서 더욱 뚜렷함을 보여주었다. 또한 HB과 좌심실을 함께 조율하는 CRT 방법(His optimized CRT, HOT-CRT)도 시도되고 있으며, BiV-CRT나 HB-CRT에 비해서 QRS 간격을 더욱 많이 줄일 수 있음이 보고되었다[29]. 하지만 HB 조율은 기술적으로 어렵고, 조율 역치가 높아지는 단점이 있어 최근에는 LBB를 직접 조율하는 CRT (LBB-CRT)의 인기가 더욱 높아지고 있다. LBB는 HB보다 해부학적으로 큰 구조물이므로 조율성공률이 높고 조율 역치도 낮은 장점이 있다. 2021년에 보고된 한 연구결과를 보면, QRS 간격 감소, LVEF 향상, 좌심실 용적감소, B형 나트륨배설펩타이드 감소 측면에서, LBB-CRT (n=32) 효과는 HB-CRT (n=49)와 대등하면서, BiV-CRT (n=54)보다 우수하였다. 하지만 LBB-CRT가 시술시간이나 조율 역치 측면에서는 가장 우수하였다[30]. HOT-CRT처럼 LBB과 좌심실을 동시에 조율하는 새로운 CRT 방법(LBB optimized CRT, LOT-CRT)도 시도되고 있다. CRT 적응증이 되는 112명의 심부전 환자에서 LOT-CRT는 81%의 성공률을 보였으며, BiV-CRT나 LBB-CRT에 비하여 QRS 간격 감소 효과가 더욱 좋았다[31]. 이러한 긍정적인 치료결과를 바탕으로 2021 유럽심장학회 CRT 진료지침에 HB-CRT와 LBB-CRT가 반영되기 시작하였다(Table 1) [32].
이러한 새로운 CRT 치료의 효과들은 아직까지 대부분 적은 수의 환자들을 대상으로 단기간에 진행된 후향적 연구들에서 확인되었다는 제한점들이 있다. 하지만 BiV-CRT에 비하여 이론적 장점을 바탕으로 향후 보다 많은 연구들이 활발히 진행될 것으로 기대된다.
ICD 치료
ICD는 치명적인 심실부정맥을 전기충격이나 항빈맥 조율(anti-tachycardia pacing, ATP)을 사용하여 치료하는 장치이다. 허혈성 또는 비허혈성 심부전 환자는 심실부정맥으로 인한 심장돌연사의 위험성이 증가하므로, ICD는 환자의 적절한 관리에 매우 중요한 자리를 차지한다고 하겠다.
1. 허혈성 심부전 환자의 2차 예방
관상동맥 질환 환자에서 심장돌연사의 위험은 3-10배 증가한다. 심장돌연사를 유발하는 심실빈맥(ventricular tachycardia)이나 심실세동(ventricular fibrillation)은 재발률이 높다. 심장돌연사를 겪고 생존한 300명의 허혈성 심부전 환자를 30개월 관찰했던 연구에서 30%의 환자가 심실빈맥/심실세동 재발을 경험하였다[33]. 또한 심실부정맥으로 ICD를 삽입한 약 300여 명의 허혈성 심부전 환자를 10년간 추적한 결과, 적절한 ICD 치료의 누적 발생률은 65%였다. 따라서 허혈성 심부전에서 심실부정맥으로 인한 심장돌연사 2차 예방을 위해 ICD 치료는 필수적이라 하겠다[34]. 허혈성 심부전 환자의 2차 예방을 위한 ICD의 효과를 분석한 AVID(Antiarrhythmics vs Implantable Defibrillator), CASH(Cardiac Arrest Study Hamburg), CIDS Canadian Implantable Defibrillator Study) 연구들을 메타분석한 결과, ICD 삽입은 항부정맥제 치료에 비하여 총 사망률과 심장돌연사를 각각 25%, 50% 정도 유의하게 감소시켰으며, 1명의 총 사망건수를 줄이기 위해 15명의 ICD 치료가 필요한 것으로 보고되어, ICD의 효과가 매우 뚜렷함이 입증하였다[35]. 비교적 최근에 진행된 레지스트리 연구에서도, ICD 삽입술을 받은 46,685명의 허혈성 심부전 환자의 1년과 2년 사망률은 각각 10%, 16.4%로 이전 연구들과 유사한 성적을 보여주었다[36].
2. 허혈성 심부전 환자의 1차 예방
허혈성 심부전에서 예방적 ICD 치료 효과는 Multicenter Automatic Defibrillator Implantation Trial (MADITI), Multicenter Unsustained Tachycardia Trial (MUSTT), Coronary Artery Bypass Graft-Patch trial (CABG-Patch), Multicenter Automatic Defibrillator Implantation Trial II (MADIT-II), Sudden Cardiac Death in Heart Failure Trial (SCD-HeFT) 연구들에서 입증되었다. 비교적 초기에 진행된 MADIT-I, MUSTT, CABG-Patch 연구는 전기생리학검사에서 심실부정맥이 유발되거나(inducible ventricular tachycardia) 신호 평균화 심전도(signal-averaged electrocardiogram)의 이상 소견이 있는 환자들을 등록하였으나, 이후 시행된 MADIT-II, SCD-HeFT 연구에서는 상기의 조건은 생략하고, 심부전 증상(NYHA II-III)과 수축력 저하(ejection fraction ≤35%)만을 고려하였다. 따라서 최근 진료지침에서도 ICD 치료 여부 결정에 전기생리학검사나 신호 평균화 심전도검사를 권고하지 않게 되었다[37].
3. 비허혈성 심부전 환자의 1차 예방
허혈성 심부전 환자에서는 ICD의 1차 예방 치료가 이득이 있었으나, 비허혈성 심부전 환자에서는 논란이 있다. Cardiomyopathy Trial (CAT), Amiodarone Versus Implantable Cardioverter-Defibrillator Randomized Trial (AMIOVIRT), Defibrillators in Non-Ischemic Cardiomyopathy Treatment Evaluation trial (DEFINITE), SCD-HeFT, Danish Study to Assess the Efficacy of ICDs in Patients with Non-ischemic Systolic Heart Failure on Mortality (DANISH) 연구들이 비허혈성 심부전 환자를 대상으로 진행되었으나, ICD 치료를 통한 유의한 총 사망률의 감소를 입증하지 못하였다[38]. 다만 DEFINITE 연구와 DANISH 연구에서는, ICD가 심장 돌연사를 각각 80%, 50% 감소시켜 상대위험도 감소는 현저하였다. 그러나 DEFINITE 연구에서는 458명의 환자들을 29개월 관찰하는 동안, 심장돌연사가 ICD와 약물치료군에서 각각 3명과 14명으로 매우 적게 발생하였고, 가장 최근 발표된 DANISH 연구에서도 1,116명의 환자들을 5년 넘게 관찰하였을 때 심장돌연사가 ICD 치료군과 약물치료군에서 각각 24명과 47명에서만 발생하여, 절대위험도 감소는 크지 않다는 한계가 있었다[38]. 이와 같이 비허혈성 심부전 환자에서 ICD 효과가 불분명했던 이유는 최근 심부전 약물의 발전으로 심장돌연사의 발생률이 감소한 것과 관련이 있을 것으로 판단된다. 특히 DANISH 연구에서는 심부전 표준치료 약물 복용률이 매우 높았다. 더욱이 최근 angiotensin receptor-neprilysin inhibitor와 sodium–glucose cotransporter-2 inhibitor와 같이 효과가 우수한 새로운 약제들의 도입이 지속되고 있어, 향후 비허혈성 심부전 환자의 1차 예방을 위한 ICD의 역할이 더욱 불분명해질 가능성이 있다. 하지만 DANISH 연구에서는 ICD 군의 58%가 CRT 치료를 함께 받았으므로, 순수한 ICD의 치료효과만을 검증하기에는 검정력(power)이 떨어진다는 반론이 있다. 또한 DANISH 연구를 포함한 최신의 메타분석에서 통계적으로 유의한 총 사망률 감소가 ICD 치료군에서 관찰되었다[39]. 뿐만 아니라 최근에는 ICD의 기능도 급속히 발전하고 있고, 적절한 프로그래밍과 적극적인 ATP 사용으로 부적절하거나 불필요한 ICD 쇼크의 빈도가 현저히 감소하면서 환자들의 예후가 향상되고 있다[40]. 따라서 비허혈성 심부전 환자에서 ICD의 필요성을 부인하기에는 아직 이르며, 향후 추가적인 연구결과를 확인해야 하겠다. 또한 DANISH 연구결과로, 비허혈성 심부전 환자의 예후를 LVEF만으로 평가하는 것은 제한점이 많다는 사실이 다시 한번 확인되었다. 따라서 부정맥 유발검사, 평균심전도신호, 마이크로 T 파교대맥, 심장자기공명영상(cardiac magnetic resonance) 검사를 활용하여 심장돌연사의 고위험 환자를 감별하기 위한 연구가 활발히 진행되고 있다[41-44].
4. 심장자기공명영상 지연조영증강
심장자기공명영상의 지연조영증강(late gadolinium enhancement, LGE)으로 확인되는 심근섬유화(myocardial fibrosis)는 비허혈성 심부전 환자에서 심실부정맥이나 심장돌연사의 중요한 예측인자가 될 것으로 기대를 모으고 있다. 2,948명의 비허혈성 심근증 환자들을 메타분석한 결과를 보면, 3년간 LGE를 보이는 환자가 그렇지 않은 환자에 비하여 4배 이상 심장돌연사 및 심실부정맥의 발생위험이 높았다(21% 대 4.7%, 교차비=4.3, P<0.001) [43]. 또한 2019년 발표된 한 전향적 연구에서 452명의 비허혈성 심근병증 환자(LVEF≤35%, NYHA class II/III)를 3년간 관찰하는 동안, 심근섬유화가 있는 환자에서는 ICD 치료가 사망률을 현저히 감소시킴을 보여주었다(위험비, 0.45; 95% 신뢰구간, 0.26-0.77; P=0.003). 하지만 심근섬유화가 없는 환자에서는 ICD 치료에 따른 사망률 차이가 없었다(위험비, 1.22; 95% 신뢰구간, 0.53-2.78; P=0.64) [44]. 최근에는 LGE의 유무 외에, LGE의 범위, 위치, 패턴의 중요성에 대한 연구도 진행 중이다[45].
5. ICD의 진단기능
CRT 부분에서 이미 설명한 것처럼, 최근 ICD에는 다수의 생체신호를 모니터링하고, 이들을 머신러닝 기법을 통하여 함께 계산을 한 후에 하나의 인덱스로 제시하여, 심부전 악화를 조기에 발견하고자 하는 노력이 진행되고 있다(Figure 3).
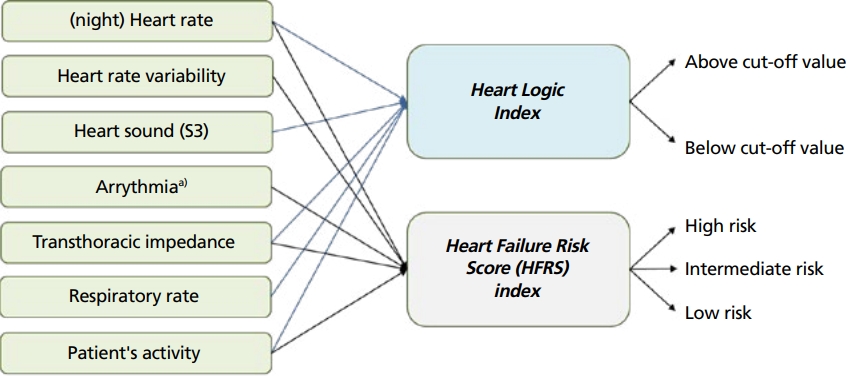
Early detection of heart failure using multiple diagnostic functions of implantable cardioverter defibrillator. AF, atrial fibrillation; V rate, ventricular rate; CRT, cardiac resynchronization therapy; VT, ventricular tachycardia. a)AF burden, V rate during AF, % CRT pacing, VT episodes, and shocks. Illustrated by the author.
6. 피하제세동기
피하제세동기(subcutaneous ICD, S-ICD)는 전극선이 흉골 옆 피하로 삽입되므로, 환자의 혈관이나 심장내로 전극선을 삽입할 필요가 없다는 장점이 있다. 따라서 중심정맥이 막혀 있거나, 투석 등으로 주요 정맥을 보존해야 하거나, 금속 삼천판막 치환술을 받았거나, 심내막염 환자의 경우와 같이, 기존의 경정맥 ICD (transvenous ICD, TV-ICD) 삽입술이 어려운 경우 유용한 대체 치료법이 될 수 있다. S-ICD Post Approval Study에는 새롭게 S-ICD 치료를 받은 1,637명의 환자(68.5% 남자, LVEF 32.0%, 42.9% 허혈성)가 등록되었으며, 이중 76.6%가 일차 예방 목적이었다. 퇴원 후 1년 동안, 적절한 ICD 쇼크가 5.3%에서 발생하였으며, 127건의 적절한 치료 중 첫 번째와 마지막 쇼크의 치료 성공률은 각각 91.3%와 100.0%로 TV-ICD 못지 않은 성공률을 보여주었다[46].
또한, Prospective Randomized Comparison of Subcutaneous and Transvenous Implantable Cardioverter Defibrillator Therapy (PRAETORIAN) 연구는 S-ICD (n=426)와 TV-ICD (n=423)를 전향적 무작위 배정하여 장단기 합병증을 비교하였다[47]. 평균 나이는 63세였고, 허혈성 심부전 환자가 69% 였으며, LVEF는 40%였다. 4년의 추적관찰 결과, S-ICD는 TV-ICD에 비교하여 합병증과 부적절한 쇼크) 발생률에서 비열등성을 입증하였다(15.1% 대 15.7%). 부적절 쇼크만 비교하여도 5% 미만으로 TV-ICD와 거의 대등하였다. 따라서 S-ICD는 효능과 안정성 측면에서 TV-ICD에 뒤지지 않은 결과를 보이고 있어, 향후 심부전 환자에서도 그 빈도가 더욱 늘어날 것으로 보인다. 다만 심장조율 기능이 없으므로 심장조율이 필요한 환자에서는 사용할 수 없고 ATP가 불가능하므로, ATP가 많이 사용될 것으로 예상되는 허혈성 심부전 환자보다는 비허혈성 심부전 환자에서 우선 사용을 고려하는 것이 좋겠다.
CCM 치료
CRT 치료는 심실비동기화가 없는 심부전 환자에게는 적용할 수 없고, 약 30%의 환자에서는 치료반응이 없다는 한계점이 있다. 이러한 면에서 CCM 치료는 약물치료에 반응이 없고, 심실비동기화가 없어 CRT 치료에 적응증이 안되거나, CRT에 치료반응이 없는 환자들에게 도움이 될 수 있는 비교적 새로운 심장기기 치료법이다. 기존의 심박동기 시술과 유사하게 전극선 2개를 우심실 중격에 이식하고, 심실의 전기적 불응기에 해당하는 QRS 파형 발생시점에 이상파(biphasic wave) 전기자극을 심장근육에 가하게 된다. 이러한 전기자극은 좌심실의 수축력을 향상시키고, 좌심실의 용적을 감소시키게 된다. CCM이 심장기능을 향상시키는 기전은 아직 확실하게 알려져 있지 않으나, 심근의 칼슘조절 능력이 호전되는 것과 관련이 있는 것으로 보고되고 있다[48].
LVEF가 40% 미만인 81명의 환자들을 CCM 치료군과 대조군으로 나누어 약 6년간 관찰하였을 때, 총 사망률이 CCM 군에서 유의하게 낮았으며(39% 대 71%, P=0.001), 특히 LVEF ≥25-40% 인 하위군에서 사망률(36% 대 80%, P<0.001)과 심부전 입원율(36% 대 64%, P=0.005)의 호전은 더욱 뚜렷하였다[49]. 2021에 보고된 한 후향적 연구에서(174명), CCM 치료 후 좌심실뿐 아니라(LVEF, 35±9% 대 30±9%; P=0.0211), 우심실의 기능도(tricuspid annular plane systolic excursion, 21±5% 대 18±5%; P=0.0437) 향상됨을 보고하여[50], 향후 추가적인 연구결과에 관심이 늘어나고 있으며, 조만간 국내에도 도입될 예정이다.
결론
지속적인 기술의 발전으로 CRT, ICD, CCM과 같은 심장기기 치료의 효과와 안전성은 비약적으로 향상되어왔다. 특히 환자 자신의 심장전도계를 직접 조율하는 CSP-CRT (HB-CRT, HOT-CRT, LBB-CRT, LOT-CRT])의 도입으로 CRT 치료의 반응률은 더욱 높아질 것으로 기대된다. 또한 다양한 신체 신호를 지속적으로 모니터링할 수 있는 기술이 도입되어, 심부전의 악화를 조기에 발견하고 치료방향을 조절할 수 있는 기반이 마련되었으며, 향후 심부전 환자들의 예후에 긍정적인 영향을 미칠 것으로 기대된다. CCM 치료는 아직 초기 단계로 생각되나, CRT나 ICD 치료의 제한점을 보완해주는 역할을 하고 있으며, 이 치료 또한 앞으로 더욱 발전할 것으로 기대된다. 이러한 심장기기 치료의 괄목할 만한 발전에도 불구하고, 국내에는 이러한 치료의 혜택을 누리지 못하는 환자가 여전히 많은 실정이다. 따라서 보다 적절한 심부전 환자 치료를 위하여 심장기기 치료가 보다 많은 심부전 환자에서 적극적으로 고려되어야 하겠다.
Notes
Conflict of Interest
No potential conflict of interest relevant to this article was reported.
References
Peer Reviewers’ Commentary
이 논문은 심부전 환자의 기기 치료에 대한 최신 지견을 정리하여 설명해 주고 있다. 심부전 환자의 약물치료는 최근 많은 발전을 해 왔으나, 최선의 약물치료에도 불구하고 돌연사나 심부전의 악화로 인한 입원율이나 사망률을 감소시키는 데 한계가 있는것이 사실이다. 이러한 심부전 환자들에게 도움이 될 수 있는 기기 치료에 대한 최신 지식을 많은 적절한 논문을 근거로 체계적이고 이해하기 쉽게 설명하고 있다. 우리나라에서 비약물적 심부전 치료의 빈도가 낮은 상태이므로 이 논문을 통해 심부전을 치료하는 임상 현장에 기기 치료에 대한 이해를 높여줄 것이고, 기기 치료에 대한 좋은 지침을 제공해 줄 수 있을 것으로 판단된다.
[정리: 편집위원회]