비만의 비약물적 치료
Non-pharmacologic treatment for obesity
Article information
Trans Abstract
Background
The prevalence of obesity has been rapidly increasing in the Korean population. Obesity is a well-known risk factor for various chronic diseases, including diabetes mellitus, hypertension, dyslipidemia, atherosclerosis, chronic kidney disease, degenerative arthritis, and autoimmune diseases. It also increases the risks of different malignancies, gall bladder disease, and pancreatitis.
Current Concepts
Lifestyle intervention assisted by frequent behavioral therapy is crucial despite the modest amount of weight loss achieved. Energy intake restriction combined with increased physical activity can not only facilitate weight loss but also improve metabolic health. Furthermore, this combination can help maintain weight reduction during and after lifestyle interventions. Energy intake restriction with a daily deficit of 500–1,000 kcal and physical activity including aerobic exercise for 150 minutes or more per week and resistance training 2–4 times a week are generally recommended for obesity management.
Discussion and Conclusion
Comprehensive lifestyle intervention should be individualized and supported by a multidisciplinary team. A long-term behavioral intervention is necessary for success in obesity treatment.
서론
전 세계적인 비만 인구의 증가와 더불어, 우리나라의 비만 유병률도 크게 증가하고 있다. 건강보험공단 국가검진결과 자료를 기반으로 20세 이상 성인의 비만 유병률은 2009년부터 2018년까지 10년간, 32.6%에서 38.5%로 18% 증가했다 [1]. 더 큰 문제는 고도비만에 해당하는 3단계 비만(체질량지수[body mass index, BMI] ≥35 kg/m2)의 증가폭이 매우 크다는 것이다. 비만을 BMI에 따라 1단계(BMI 25.0-29.9 kg/m2), 2단계(BMI 30-34.9 kg/m2), 3단계(BMI ≥35 kg/ m2)로 나눴을 때[2], 각 단계의 비만 유병률은 10년간 29.1% 에서 32.5%로, 3.2%에서 5.2%로, 0.3%에서 0.8%로 각각 증가했는데, 특히 20-39세의 젊은 연령에서 증가폭이 크다[1].
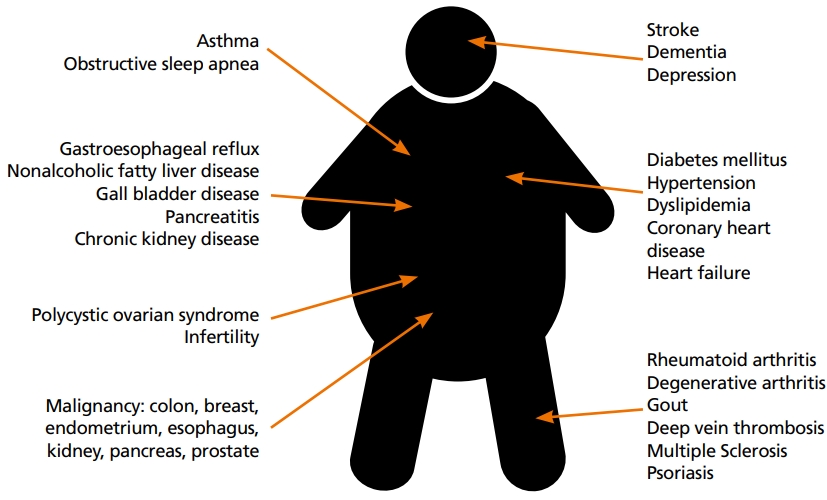
비만은 당뇨병, 고혈압, 고지혈증, 염증반응 촉진 등을 통해 관상동맥질환, 뇌혈관질환 등 죽상동맥경화성 질환 위험을 높이며, 수면중무호흡증후군, 비알코올지방간질환, 담석, 췌장염, 만성신장질환뿐만 아니라, 각종 악성 종양, 퇴행성질환, 자가면역질환 위험을 유의하게 높인다(Figure 1) [3,4]. 사망위험과도 밀접한 관계를 갖는데 일반적으로 성인에서 BMI와 사망률은 정상체중보다 과체중에서 가장 사망 위험도가 낮은 J 형 상관관계를 보인다고 알려져 있지만[5], 젊은 연령에서는 과체중 혹은 비만에서 정상체중에 비해 사망률이 유의하게 증가한다[4,6]. 젊은 연령의 비만이 고령의 비만에 비해 동반 질환 및 사망률에 미치는 영향이 더 큼을 고려할 때, 우리나라에서 젊은 연령의 인구에서 크게 증가하는 비만은 보건사회학적인 측면뿐만 아니라 사회경제적인 측면으로도 큰 문제일 수밖에 없다.
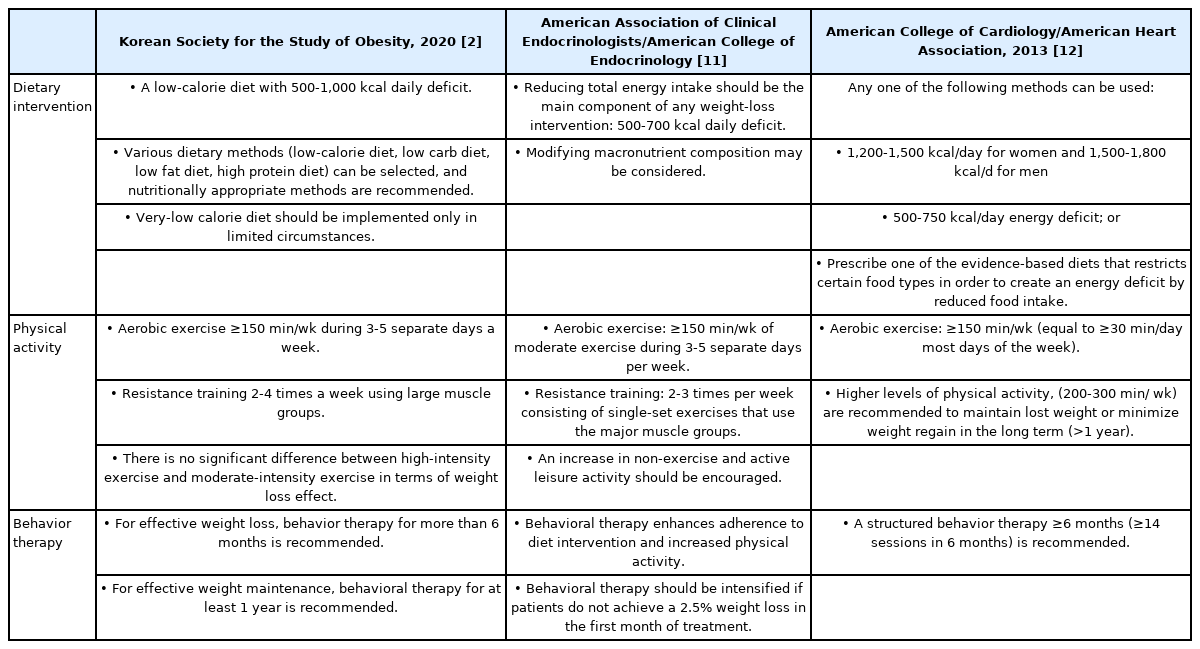
생활습관 개선을 통한 체중 감량은, 비만치료 약제나 수술에 의한 체중 감량 효과에 비해 그 절대적인 크기는 작지만, 당뇨병 발병 위험을 낮추고[7,8], 고혈압을 호전시킬 수 있다[9,10]. 대한 비만학회[2]를 비롯해 미국임상내분비 학회(American Association of Clinical Endocrinologists) [11], 미국심장학회 (American Heart Association) [12]에서는 비만치료의 기본 치료로 생활습관 개선이 선행되어야 함을 강조하고 있다 (Figure 2) [2]. 그러나 국내에서 비만치료를 시행하고 있는 일차의료기관에서 생활습관 개선을 교육하는 비율은 높지 않은 것이 현실이다[13]. 이 논문에서는 임상연구 결과를 기반으로, 비만치료를 위해 추천되는 비약물적인 치료방법에 대해 알아보고자 한다.
생활습관 개선의 효과
당뇨병전단계의 비만한 사람을 대상으로 진행되었던, Diabetes Prevention Program (DPP) 연구에서, 체중 감량과 운동은 평균 2.8년의 추적관찰 기간 동안 당뇨병 발생 위험을 대조군 대비 58% 감소시켰는데, 이는 메트포민 (metformin) 투약군의 31%에 비해 놀라운 효과라 할 수 있다[7]. 또한 Trials of Hypertension Prevention 연구[9]와 PREMIER 연구[10]는 생활습관 개선에 의한 고혈압 개선 효과를 입증했다. 과체중의 2형 당뇨병 환자를 대상으로 했던 Look Action for Health in Diabetes (AHEAD) 연구에서는 생활습관 개선군이 대조군 대비 약 7.9%의 체중 감소를 보였는데, 혈당, 고지혈증, 혈압뿐만 아니라 단백뇨 배출이 유의하게 호전되었다[14,15]. 또한 이러한 대사적인 이득은 체중을 많이 뺄수록 효과가 더 컸다[15].
약 1년간의 생활습관 개선을 통한 체중 감량은 비알코올 지방간질환을 개선시킬 수 있는데, 간조직검사로 진단된 비알코올지방간염 환자 293명을 대상으로 52주간 진행한 연구에서, 체중 감량에 비례하여 지방간염의 조직학적 개선이 있었고, 이러한 현상은 특히 10% 이상의 체중 감량과 가장 연관성이 높았다[16]. 그러나 이 연구에서 50% 정도의 환자만이 체중 감량 목표치에 도달하였는데, 이는 실제 임상 현장에서 체중 감량이 그만큼 쉽지 않다는 반증이기도 하다[16].
무작위배정 임상연구를 통해, 약 5% 이상의 체중 감소는, 당뇨병, 고지혈증, 고혈압, 수면중무호흡증후군, 다낭성난소 증후군, 간 내 지방축적을 호전시키며, 약 10% 이상의 체중 감소는, 지방간염, 퇴행성 관절염, 위식도역류를 호전시킬 수 있음이 보고되었다[11]. 따라서 현재 대한비만학회에서는 생활습관 개선으로 5% 이상의 체중 감소 목표를 도달하지 못했을 경우, 약물치료나 수술적인 치료를 적극적으로 고려하는 것을 추천하고 있다(Figure 2) [2]. 현재까지는 비만수술을 통한 체중 감량[17] 외, 생활습관 개선을 통한 체중 감량으로 심혈관질환 예방효과 및 사망률 개선은 입증된 바가 없다[18].
영양요법
대한비만학회[2], 미국임상내분비학회[11], 미국심장학회 [12] 모두 비만치료를 위한 영양요법으로, 섭취 열량 감소를 가장 우선적으로 추천하고 있다(Table 1). 대한비만학회의 비만진료지침에서는 하루 500-1,000 kcal의 섭취 열량 감소가 건강에 위해를 주지 않으면서 현실적으로 체중 감량을 달성하기에 적절하다고 제시하고 있으며[2], 이는 주당약 0.5-1.0 kg 정도의 체중 감량 효과를 가져올 수 있다. 저열량식 외에도 저탄수화물식, 저지방식, 고단백식 등 다양한 식사방법을 선택할 수 있으나, 필수적인 영양분 섭취가 적절해야 한다[2].
1. 저탄수화물식
저탄수화물식(low-carbohydrate diet)은 일반적으로 하루 탄수화물 섭취를 일반적으로 60-130 g (하루 섭취 열량의 20-45% 이하)으로 제한하는 것을 이야기하며, 초저탄수화물식(very low-carbohydrate diet)은 탄수화물을 하루 60 g 미만으로 제한한다[19]. 그러나 우리나라는 곡물을 주식으로 하기 때문에[20], 탄수화물 섭취를 130 g/day로 제한하는 경우를 초저탄수화물식으로 구분하기도 한다[2].
초저탄수화물식은 단기간의 체중 감량 효과가 커서, 저지방식에 비해 첫 6개월 간 약 3.3-4.0 kg의 추가 체중 감량 효과가 있다[19,21]. 그러나 60-130 g/day 정도의 저탄수 화물식은 체중 감량 효과가 상대적으로 적어, 최근의 메타분석에서 저지방식에 비해 약 1.0 kg의 추가 감량 효과가 보고 되었다[21]. 저탄수화물식의 우월한 체중 감량 효과는 장기간 지속되지는 못하는 것으로 알려져 있으며, 12개월 이상 장기간 유지 시 저지방식이와 비슷한 정도의 체중 감량 효과가 있다[19].
저탄수화물식이는 체중 감량뿐만 아니라, 혈압, 중성지방, 혈당을 개선시키고, 고밀도지단백질 콜레스테롤을 증가시키는 대사적인 이득이 있다[21]. 그러나 초저탄수화물식이는 저밀도지단백질 콜레스테롤 혈중 농도를 올릴 수 있어 주의를 요한다[21].
국민건강영양조사에서, 하루 섭취 열량의 70% 이상을 탄수화물로 섭취하는 고탄수화물식이 섭취자 비율이 2010년 41.4%에서 2019년 25.1%로 감소했다[20]. 고탄수화물식이 섭취자는 대사증후군의 위험이 2배 가까이 높음을 고려할 때[20], 체중 감량과 별도로 탄수화물 섭취량을 줄이는 것은 대사질환 위험을 낮추기 위해 중요하다.
2. 저지방식
저지방식은 지방 섭취를 하루 섭취 열량의 30% 미만으로 제한하는 것으로, 지방 함량이 적은 음식을 선택해 섭취하는 것을 권장한다. 앞서 언급한 DPP 연구[7] 및 Look AHEAD 연구에서[14,15], 저지방식은 체중 감량 효과뿐만 아니라 혈당개선 및 고지혈증 개선 효과가 입증되었다. DPP 연구는 약 7%의 체중 감량을 목표로 저지방식이를 시행했는데, 첫 1년은 대조군 대비 4.3 kg 체중 감량 효과가 있었다. 열량 제한 없이, 단순히 지방 섭취만 줄이는 저지방식의 경우, 체중 감량 효과는 분명치 않다[19].
3. 고단백식
고단백식은 단백질의 하루 섭취량을 전체 열량의 25% 이상, 혹은 체중 1 kg당 1.6 g 이상 섭취하는 식이 형태로, 저지방식, 저탄수화물식에 흔히 병행된다. 단백질 섭취는 소장에서 glucagon-like peptide 1 (GLP-1), cholecystokinin(CCK), peptide YY (PYY)와 같은 식욕억제 호르몬 분비를 촉진시키는데, 그 자극 효과는 탄수화물 섭취 시 보다 크다[22]. 그러나 고단백 섭취 자체에 의한 체중 감량 효과에 대해서는 논란이 있다. 같은 열량의 저지방/고단백식과 저지방/일반 식이를 비교한 메타분석에서 평균 12주간의 체중 감량 정도는 고단백식을 병행한 경우가 0.8 kg 정도 체중 감량 효과가 더 컸지만[23], 1년 이상의 장기간을 비교했을 때는 유의한 차이가 없었다[24]. 저지방/고단백식은 고밀도지단백질 콜레스테롤 증가 및 인슐린 저항성 개선 효과가 있다 [24]. 그러나 고단백식 자체는 동물성 지방섭취를 늘릴 가능성이 높아 주의해야 한다.
4. 간헐적 식이 제한
간헐적 식이 제한은 여러 가지 형태가 있는데, (1) 격일로 자유일과 금식일을 반복하는 것(0 calorie alternate-day fasting), (2) 격일로 자유일과 0-40% (혹은 0-600 kcal/day) 섭취 제한일을 반복하는 것(modified alternate-day fasting), (3) 1주에 1-2일 섭취 제한(0-40%, 혹은 0-600 kcal/day)을 두는 경우, (4) 매일 12시간 이상의 섭취 제한 기간을 두는 방법이다. 간헐적 식이 제한은 형태와 관계 없이 일반 식이에 비해 체중 감소 효과와 저밀도지단백질 콜레스테롤, 중성지방 감소 효과가 있음이 보고되었다[25]. 그러나 지속적인 저열량식에 비해 간헐적인 식이 제한이 더 효과적인가에 대해서는 근거가 충분치 않고[21], 장기간의 비만 치료법으로서의 효과는 분명치 않다.
운동
체중 감량에 있어서, 영양요법에 운동요법을 병행하면 체중 감량 및 동반된 대사질환의 개선에 추가적인 이득이 있다 [26]. 여러 무작위배정 연구에서, 주당 150분 이상의 유산소 운동은 약 1-3 kg 정도의 체중 감소를 가져올 수 있었는데, 운동시간이나 강도가 증가하면 그 효과가 더 크다[27-33]. 주당 150분 이내의 운동은 체중 감소 효과는 매우 적다[31]. 그러나 운동은 체중이 빠지지 않더라도 혈압, 고지혈증, 인슐린 저항성을 개선하고, 심폐기능을 향상시키며[30,34], 미토콘드리아 기능을 개선시킬 수 있다[35]. 운동은 심혈관질환 위험을 유의하게 감소시키는데, 우리나라 공단 검진 데이터베이스를 분석했을 때, 새로 진단 받은 당뇨병 환자에서 심혈관질환 발생 위험을 2.3년 추적관찰 기간 동안 34% 감소시켰다[36].
또한 체중 감량 후 체중이 다시 증가하는 것을 예방한다[37]. 5% 이상의 체중 감량을 한 폐경 전 여성, 4,558명을 추적관찰 했을 때, 매일 30분 이상의 운동을 유지한 경우, 체중 재증가 위험이 유의하게 낮았다[37]. DPP 연구[38] 및 Look AHEAD 연구[39]에서도 운동량이 많을수록 체중 감소 유지 효과가 컸다. 운동은 생활습관 개선으로 인한 체중 감소의 유지뿐 아니라, 비만수술 후의 체중 감소 유지 효과에도 필요하다[40].
대한비만학회에서는 현재 주당 150분 이상, 혹은 주 3-5 회 유산소운동을 영양요법과 병행해 시행할 것을 추천하고 있으며, 주 2-4회 근력운동을 권고한다[2]. 체중 감량 시에 흔히 동반되는 근 소실은 기초대사율을 떨어뜨리기 때문에, 체중 감량 후의 체중 재증가의 위험인자이다. 저항운동은 체중 감량 시의 근 소실을 예방할 수 있어[41], 장기적인 체중 유지에 중요하다[11]. 저항운동은 일반적으로 각각의 대근육을 사용하는 운동 10-15회를 1세트로 하여, 주 2-3회 하는 것이 추천된다[11,31]. 익숙해지면 점차 강도와 횟수를 증가시킨다[31].
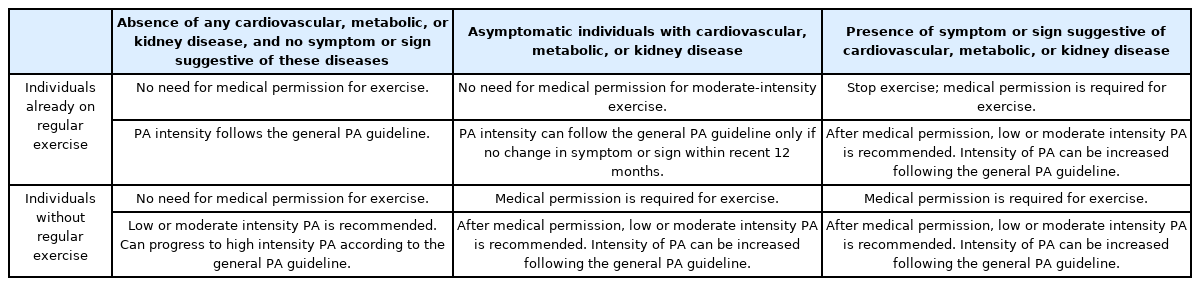
기저 질환이 있거나 심혈관질환이 의심되는 증상이 있는 경우, 운동을 계획하기 전 건강상태를 평가하고, 운동 시작 강도를 정해야 한다[2]. 또한 평소 규칙적인 운동을 하고 있는지 여부에 따라 운동 계획이 달라져야 한다(Table 2). 일반적으로 유산소운동의 경우 중강도(최대산소섭취량 혹은 예비심박수의 40-59%), 1일 30분 운동에서 시작해 고강도 (최대산소섭취량 혹은 예비심박수의 60%), 1일 60분으로 점진적으로 운동량을 증가시킨다. 저항운동은 최대근력(1– repetition maximum) 60-70%에서 시작해 점차적으로 운동 강도를 늘리는 것이 추천된다.
행동치료
행동치료는 식이 조절 및 운동요법의 순응도를 높이는 데필수적이다[11]. 행동치료는 자가 모니터(체중, 식이섭취량, 운동량), 명확하고 합리적인 체중조절 목표 설정, 교육(비만, 영양, 운동), 대면/그룹 면담, 자극 조절, 문제 해결 전략, 스트레스 조절, 인지행동치료, 동기 면담(motivational interviewing), 행동 계약(behavior contracting), 심리면담, 사회지지기반 활용 등을 포함한다[11]. 체중조절을 위한 프로그램으로서 적용될 수도 있지만, 비만과 관련된 식이 및 신체활동과 관련된 습관적 행동을 변화시킬 목적으로도 활용될 수 있어서 성공적인 비만치료를 위해 필수적이다.
효과적인 체중 감량을 위해, 첫 6개월간 주 1회 이상의 대면 행동치료가 추천되며, 감량된 체중을 유지하기 위해 1년간 월 2-4회의 행동치료가 필요하다[2]. 지역사회 2년간의 체중 감량 프로그램에 참여한 비만한 사람을 대상으로, 행동 치료에 참여회수를 16, 32, 48회로 달리했을 때, 2년간 체중 감소 효과는 각각 3.5%, 6.7%, 6.8% (대조군, 2.9%)였다[42]. 접근성을 높이기 위해 모바일앱도 행동치료에 활용할 수 있으나[43-45], 대면치료에 비해 효과는 적을 수 있다.
생활습관 개선을 통한 체중 감량 프로그램을 진행할 때, 프로그램의 참여도와 체중 감량의 성공을 결정하는 것은 참여 당시의 체중과 초기의 체중 감량 정도이다. 참여 당시 체중이 많을수록, 초기 체중 감량 효과가 적을수록, 장기적인 체중 감량 효과가 적고 더 쉽게 포기한다[46]. 따라서 초기 체중 감량 효과가 적을 가능성이 높은 고위험군을 선별하여, 보다 강화된 행동치료가 필요하다[11]. 미국임상내분비학회는 체중 감량 시도 처음 한 달 동안 체중 감량이 기저 체중 2.5% 미만인 경우, 강화된 행동치료를 추천하고 있다[11].
결론
과거에 비해 생활습관 개선 외, 비만치료를 위한 무기는 보다 강력해졌다. 약물의 효과는 더 커졌고[47,48], 비만수술 방법도 점차 발전하고 있다[49,50]. Tirzepatide 15 mg은 평균 BMI 38.0 kg/m2의 비만 환자에서 72주간 위약대비 17.8%라는 놀라운 체중 감소 효과를 보였다[47]. 그럼에도 불구하고 이들 치료에 의한 체중 감량 효과 유지에도 영양요법, 운동, 행동치료는 매우 중요하다[40]. 또한 영양요법 및 운동은 체중 감량과 독립적으로 대사질환 및 심혈관질환의 예방에 중요하다[14,15,30,34,36]. 비만한 환자의 주된 사망 원인이 심혈관질환임을 고려할 때, 적극적인 생활습관 개선이 필요하다.
Notes
Conflict of Interest
No potential conflict of interest relevant to this article was reported.
References
Peer Reviewers’ Commentary
이 논문은 비만의 비약물적 치료에 관한 최신 문헌들을 일목요연하게 정리하여 알기 쉽게 설명해 주고 있다. 최근 우리나라의 비만 유병률은 점진적으로 증가하고 있으며, 특히 젊은 인구의 고도비만이 급격히 증가하는 추세에 있다. 비만은 다양한 만성 대사질환, 심뇌혈관질환, 악성종양, 사망 등과 깊은 관련이 있어 적극적인 중재가 필요하나 비만의 치료는 현실적으로 쉽지 않은 경우가 많다. 이 논문은 비만치료의 근본인 생활 습관 개선의 중요성과 효과에 대해 잘 정리하여 설명하고 있다. 최근 약물치료와 수술적 치료가 좋은 결과들을 입증하고 있지만, 그 효과는 생활습관 개선이 바탕이 되어야 유지될 수 있다. 이 논문은 다양한 영양요법, 운동, 행동치료의 비만치료에의 효과에 대한 연구 결과를 잘 정리해 주고 있어 임상 현장에서 비만 환자들의 교육에 많은 도움을 줄 것으로 판단된다.
[정리: 편집위원회]