 |
 |
- Search
| J Korean Med Assoc > Volume 67(5); 2024 > Article |
|
Abstract
Background: The prevalence of pediatric obesity has increased both globally and in South Korea over the past few decades, and obesity in childhood and adolescence is a serious public health concern.
Current Concepts: The increasing prevalence of childhood and adolescent obesity is associated with an increase in comorbidities, such as type 2 diabetes mellitus, hypertension, nonalcoholic fatty liver disease, and dyslipidemia, which were previously observed in adults. Furthermore, pediatric obesity contributes to increased medical costs. Recent studies have reported an increase in the prevalence of severe obesity.
Discussion and Conclusion: It is important to acknowledge the need for obesity management and responsive management capabilities in children and adolescents. Prevention of obesity in all children, screening for comorbidities in high-risk children, and establishment of treatment strategies are important measures. Pediatric obesity can be addressed by approaching it from a social perspective, providing a National Health Insurance System, and facilitating multidisciplinary collaboration between experts from various fields.
Current Concepts: The increasing prevalence of childhood and adolescent obesity is associated with an increase in comorbidities, such as type 2 diabetes mellitus, hypertension, nonalcoholic fatty liver disease, and dyslipidemia, which were previously observed in adults. Furthermore, pediatric obesity contributes to increased medical costs. Recent studies have reported an increase in the prevalence of severe obesity.
Discussion and Conclusion: It is important to acknowledge the need for obesity management and responsive management capabilities in children and adolescents. Prevention of obesity in all children, screening for comorbidities in high-risk children, and establishment of treatment strategies are important measures. Pediatric obesity can be addressed by approaching it from a social perspective, providing a National Health Insurance System, and facilitating multidisciplinary collaboration between experts from various fields.
식생활과 생활습관의 변화, 신체활동 감소 등으로 인해 세계적으로 소아청소년 비만이 급격히 증가하고 있어 사회적 문제가 되고 있다. 세계적으로 심각한 공중보건 문제로 일컬어지며 성인 비만의 증가, 건강 수명의 감소, 의료비 증가 등의 사회문제를 야기한다[1]. 소아청소년 비만으로 인해 심혈관계 질환, 이상지질혈증, 당뇨병, 비알코올지방간 질환 같은 질환이 소아청소년 연령에서부터 발생할 수 있다. 신체적 문제 뿐 아니라 열등감, 우울증, 부정적인 자아관 등의 정신 심리적인 문제들도 갖게 될 수 있다[2]. 그렇기 때문에 현재의 우리나라 소아청소년 비만 증가 현황과 특성에 대해 잘 이해하고 이에 대처하기 위해 다분야 전문가의 노력이 필요하다.
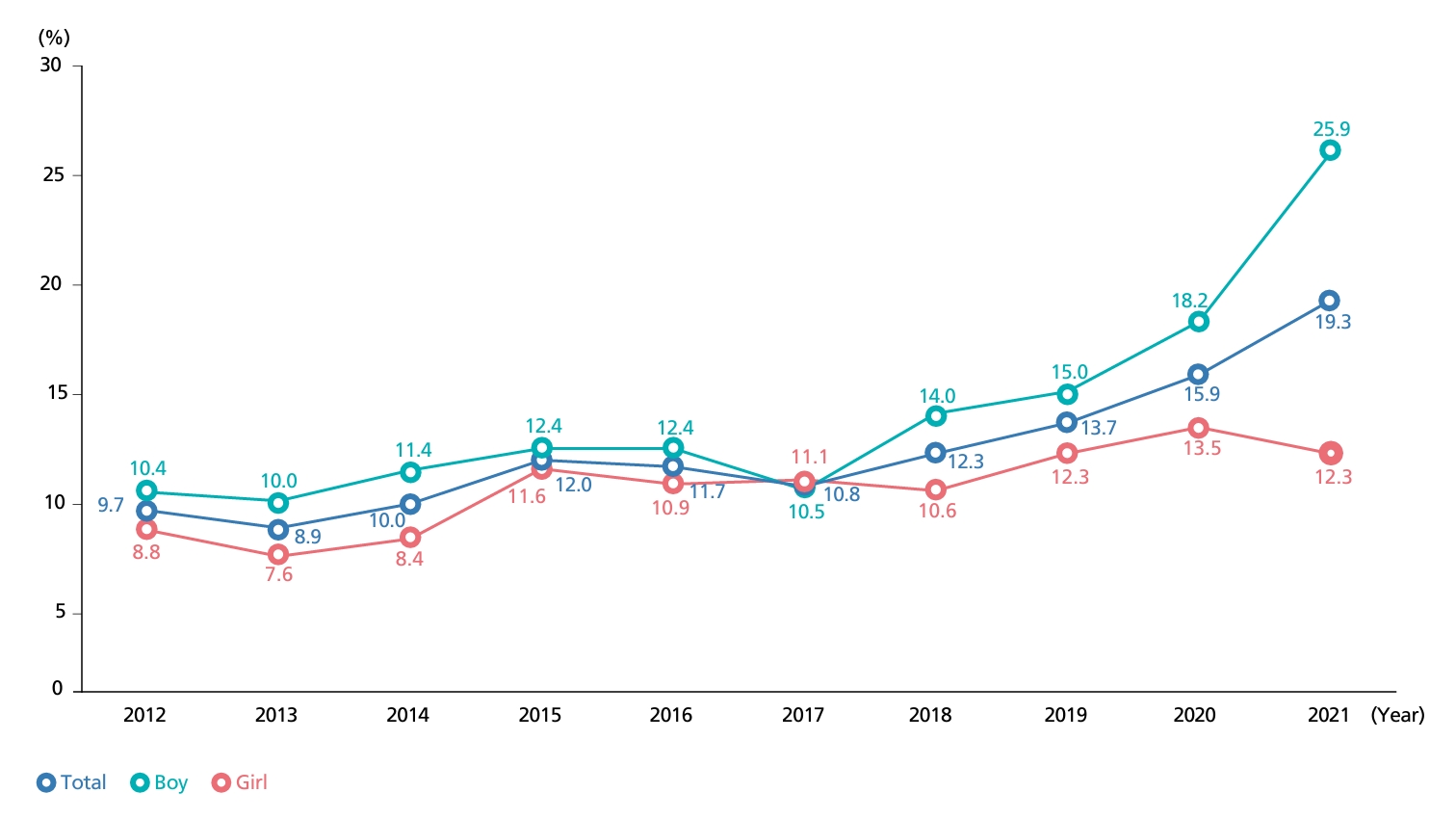
우리나라 소아청소년의 비만 유병률은 비만도 기준으로 산출한 것인지, 체질량지수 기준으로 산출한 것인지, 체질량지수 기준이라도 95백분위수를 기준으로 한 것인지, 85백분위수를 기준으로 한 것인지에 따라 차이가 있다. 2023년 대한비만학회에서 발간된 비만 팩트 시트(Obesity Fact Sheet)에 따르면, 최근 10년간 체질량지수 95백분위수 이상의 소아청소년 비만 유병률은 남아와 여아 모두에서 증가하였으며, 2012년에 비해 2021년 비만 유병률은 남아에서 약 2.5배(10.4%→25.9%), 여아에서 약 1.4배(8.8%→12.3%)로 증가하여, 같은 시기 성인 비만 증가 폭(30.2%→38.4%)보다 더 크게 증가하는 양상을 보였다(Figure 1). 비만동반질환 발생위험군인 체질량지수 85백분위수 이상을 기준으로 비만 유병률을 산출하면 과체중 및 비만 비율은 남학생 34.9%, 여학생 25.8%로 남학생에서 더 높게 나타나며, 30.5%에 달하는 학생들이 과체중 이상 비만군에 속하게 된다[3]. 많은 문헌들에서 과체중 소아청소년에서도 비만과 마찬가지로 대사증후군 위험도와 건강위험도가 증가하는 것으로 보고되므로 85백분위수-94백분위수에 해당하는 과체중이니 괜찮다라는 잘못된 인식을 가지면 안 될 것이다[4,5].
코로나 시기 변화된 학습 형태, 생활 패턴으로 인해 비만이 증가했을 뿐 아니라, 학업과 관련 없는 스크린 타임과 앉아있는 시간이 증가하는 양상과 더불어 신체활동 시간은 감소하는 양상을 보였는데[6], 이런 패턴은 코로나 유행 시기 이후 갑자기 변화될 수는 없을 것으로 추측된다. 특히 이런 양상은 남자 청소년에서 좀 더 두드러진 패턴을 보여[7], 소아청소년 비만 관리는 성과 연령을 고려하여 개별적인 접근을 하는 것이 필요하다. 각 나라의 소아청소년 자료를 바탕으로 신체활동 현황을 분석하고, 개발된 평가 기준 또는 지침에 의해 발표하는 성적표인 신체활동 리포트 카드 결과[8], 우리나라 청소년의 전반적인 신체활동과 수면 지표가 특히 매우 떨어진 등급으로 이러한 생활습관 현황과 실태에 대한 개별 분석 및 접근도 필요하겠다. 소아청소년의 특성상 신체활동이나 식생활 패턴은 전적으로 소아청소년 본인의 의사라기보다 주어진 교육, 가정환경과 교육환경, 각자 처한 상황에 따라 이루어지며, 교정이 불가능한 출생체중, 유전적 요인, 사회경제적 요인 등도 중요한 요인으로 다차원적 요인들에 의해 비만이 발생한다는 것을 이해해야 한다[9]. 지역 규모별로도 소아청소년 비만율의 차이가 있어(국내 도시 지역 27.9%, 읍·면 지역 32.3%) 이러한 사회경제적 요인도 고려해야 한다[3]. 5세 이전 조기 발생한 비만 소아에서 발달 지연, 작은 키, 외형상 이상 등이 동반된 경우에는 유전자 이상이 원인이 되는 증후비만일 수 있으므로 이에 대한 이해도 필요하다[10].
소아청소년 비만으로 인해 여러가지 동반질환이 발생하여 문제가 되고 있다. 당뇨병, 당뇨병 전단계, 이상지질혈증, 대사증후군, 다낭성 난소 증후군, 고혈압, 비알코올지방 간질환, 중추성 성조숙증, 수면 무호흡 등이 소아청소년 연령에서부터 발생하게 된다[11]. 대표적 동반 질환이며, 특히 문제가 되는 제2형 당뇨병에 대해서 살펴보면, 2002년에서 2016년 사이 30세 미만의 젊은 성인과 19세 이하 소아청소년에서 약 4.4배의 제2형 당뇨병 발생이 증가하여 이미 국내 30세 미만 젊은 성인과 청년에서 대표적인 비만 합병증인 당뇨병 증가 상황이 관찰되고 있었다[12]. 10대의 제2형 당뇨병 증가 패턴이 20대보다 먼저 나타나는 것도 특징이어서 소아청소년 비만 진료 현장에서 보다 적극적인 개입과 치료가 필요하다. 2007년에서 2018년 국민건강영양조사 데이터를 분석한 결과, 공복혈당장애를 갖고 있는 10대들이 이전에 비해 급격히 증가하고 있어 이들 역시 젊은 성인, 청년기 당뇨병으로 이어질 것이므로 현재 대처가 시급한 상황이다[13]. 젊은 연령, 청소년기에서 발생한 당뇨병은 보다 공격적이고 합병증이 조기에 발생한다. 그러나 치료 약제의 경우 성인만큼 다양하지 않기 때문에 더 관리가 어렵고, 질병과 그 합병증으로 인한 직, 간접적 의료비 증가가 매우 큰 것으로 보고된다[14,15]. 청소년기 지질 대사이상 역시 성인기까지 이어지며, 소아 시기부터 무증상의 죽상경화병변을 일으켜 죽상경화성 심혈관질환(atherosclerotic cardiovascular disease)의 발병 위험을 증가시키는 위험인자이다[16,17]. 소아청소년 비만의 증가와 발맞추어 최근 우리나라 10-19세 청소년의 이상지질혈증 유병률은 남아에서 28.7%, 여아에서 28.2%로 높게 보고되고 있다. 이상지질혈증은 다음 중 최소한 1개 이상에 해당하는 경우로 정의하고 있다: (1) hypercholesterolemia, (2) hypertriglyceridemia, (3) hyper-low density lipoprotein-cholesterolemia, (4) hypo-high density lipoprotein [HDL]-cholesterolemia, (5) hyper-non-HDL-cholesterolemia [18,19]. 국내 소아청소년 대사증후군 역시 2008년부터 2017년의 국민건강영양조사 자료 분석 결과, 최근 유병률이 3.2%로 보고되며 증가하는 경향을 보이고 있다[20]. 또 소아청소년 비만은 특히 여아에서, 사춘기를 빠르게 발생시키는 것으로도 잘 알려져 있다[21].
소아청소년 비만의 심한 정도, 중증도 분류는 다양한 기준이 제시되고 있는데, 성인 비만 진단기준과 같이 체질량 지수 95백분위수의 120-139%를 2단계 비만, 140% 이상을 3단계 비만으로 진단하는 것을 주로 사용하고 있다[22]. 우리나라 소아청소년에서 비만의 증가와 함께 비만 정도가 심한 비만이 더 빠른 증가를 보이고 있다는 것도[23], 소아청소년 비만 관리에서 주목해야 하는 부분이다. 2000-2015년보다 1980-2000년도에 심한 비만이 더 증가했던 세계적 추세와 비교했을 때 우리나라는 2016-2018년과 2019-2020년 조사 결과 2단계와 3단계 비만이 2배가량 증가하는 양상을 보이고 있어 우려를 더하고 있다[24,25]. 국내 연구 결과, 2단계 이상 비만 청소년은 정상 체중인 청소년에 비해 126.8배의 대사증후군(National Cholesterol Education Program Adult Treatment Panel III 기준) 위험도를 보이고 있어[5], 2단계와 3단계 비만 소아청소년의 적극적인 치료가 필요하다.
소아청소년 비만 관리에서 심한 비만, 동반질환이 발생하기 전 예방이 중요함은 이미 잘 알려진 사실이다. 예방은 어린 연령에서 시작할수록 효과적이다[26]. 소아청소년 비만은 사회경제적 비용을 3-5배가량 증가시킨다고 보고되며[27], 2010년 Jung 등[28]의 국내 연구에 의하면 우리나라 소아청소년기의 비만으로 인한 장기적인 사회경제적 비용은 총 1조 3,638억 원으로 추산되었다. 최근 국외 메타분석 연구 결과, 소아청소년 비만으로 인해 증가된 총 의료비는 2020년 기준 연간 약 450억 달러로 추산되며, 현재 추세로 보 을 때 연간 직접 및 간접 비용은 2050년까지 136억 2천만 달러, 490억 2천만 달러로 예상되며, 비만이 주진단인 경우 천식, 폐렴 등이 주진단인 경우에 비해 입원 의료비가 크게 증가하는 것으로 조사되었다[29]. 그렇기 때문에 비만을 예방하여 비만 유병률을 감소시키는 것이 의학적 측면뿐 아니라 사회경제적인 측면에서도 꼭 필요하다. 비만은 국가별 주요 예방관리사안에 속하며 사회적으로도 고령화 사회의 의료비용을 낮추는 데 소아청소년 비만 예방과 치료가 도움이 될 것이다.
비만 예방과 관리에 있어 최근 대두된 ‘Clinical-Community Integration’ 모델은 비만을 예방하고 관리하는 데 임상(의료)과 지역사회의 협력으로 사회구성원의 건강 관리 역량 증진을 이루어야 함을 시사하고 있다[30]. 경제협력개발기구(Organisation for Economic Co-operation and Development) 국가 통계 분석 결과, 조기 아동 보육, 학교 교육 등을 통한 사회적 지출 증가가 소아청소년 비만 감소와 연관이 있다[31]. 소아청소년의 활동범위는 성인보다 넓지 않고, 주 활동범위가 지역사회 기반 가정과 보육/교육기관(어린이집, 유치원, 학교)이라는 점을 고려하여 소아청소년 비만 예방관리를 위한 효율적인 연계 체계 마련이 필요할 것이다.
현재 소아청소년 비만이 심각하고 중요하다는 것에 대한 공감대는 사회적으로 어느 정도 형성되어 있다. 그러나 진료 현장에서는 성인 중증 비만으로 인한 대사수술은 급여화가 되고 있고, 소아청소년 비만은 진료 시 질병으로도 인정받지 못하며 체질량지수 변화 분석, 동반질환 평가 및 진단, 생활 습관 교육상담 등 모두 고스란히 환자 부담이거나 의료진의 희생과 사명감으로 이루어지고 있는 현실이다. 적정 체중인 소아청소년과 과체중/비만 소아청소년은 성장과 사춘기 발달 패턴도 차이가 있어 이에 대한 모니터링도 반드시 필요하다[32]. 소아청소년 비만의 해결책이 성인기까지 기다렸다가 손쓸 수 없이 심각한 상태일 때 수술적 치료를 하는 것이 되면 안 된다. 그 과정에서 이미 청소년 시기에 여러 동반질환이 발생하고 건강상 문제가 생기므로 외양간 고치는 것에만 사회적 비용이 투자되면 안 될 것이다. 최근 발표된 미국소아과학회 가이드라인에서도 이러한 시각에서 지체하거나 기다리지 말고 소아청소년 비만에 적극적으로 개입할 것을 권고한다[33]. 그리고 소아청소년 비만 치료로 환자와 대면하여 가족 중심으로 행동수정을 하도록 하고, 3-12개월에 걸쳐서 교육상담을 시행할 것을 제시하고 있다[33]. 이런 집중적인 생활습관 교정 노력에도 비만이 해결되지 않는 경우 최근 국내에서 소아청소년 연령에 허가된 약물치료를 고려할 수 있다[22].
소아청소년 비만은 일생 전반에 거쳐 건강한 식생활과 올바른 생활 양식을 필요로 하는 치료가 쉽지 않은 만성 질환이다. 이로 인해 발생하게 되는 사회경제적 손실을 감안했을 때 소아청소년 비만은 개개인의 건강은 물론 국가적인 중대한 사안이다. 비만이 동반된 소아청소년이 성인이 된다고 해서 스스로 자연스럽게 비만이 해결되는 것이 아니다. 소아청소년은, 성인은 물론 젊은 청년과도 다른 신체 특성을 갖고 각자의 주어진 환경에 마주하고 있으며 영유아, 어린이, 청소년 등 연령에 따른 차이와 성에 따른 차이도 반드시 고려해야 하는 부분이다. 저출산 시대 소아청소년의 건강한 미래를 위해 모든 소아청소년을 대상으로 비만을 예방할 수 있도록 국가 정책과 교육 정책이 필요할 것이다. 소아청소년 비만이 발생할 경우에는 의료기관에서의 조기 개입, 교육상담이 이루어질 수 있어야 하겠으며, 동반질환을 조기 진단하여 적극적인 치료를 할 수 있는 의료 환경과 제도가 마련되어야 한다. 그리고 도움과 지원이 필요한 경우에는 지역 기반의 프로그램이나 정책 지원을 연계할 수 있어야 한다. 소아청소년 비만은 사회적 시각으로 접근하여 아낌없는 의료, 제도적 지원과 여러 분야 전문가들이 협력하여 다면적인 노력을 기울여야 해결될 수 있다.
Figure 1.
Prevalence of pediatric obesity in Korea from 2012 to 2021. Adapted from 2023 obesity fact sheet, Korean Society for the Study of Obesity. Definition of obesity: a body mass index higher than the 95th percentile for the corresponding age and sex. Korean Society for the Study of Obesity; 2023, with permission from Korean Society for the Study of Obesity,
References
1. Bomberg EM, Kyle T, Stanford FC. Considering pediatric obesity as a US public health emergency. Pediatrics 2023;152:e2023061501.



2. Sanyaolu A, Okorie C, Qi X, Locke J, Rehman S. Childhood and adolescent obesity in the United States: a public health concern. Glob Pediatr Health 2019;6:2333794. X19891305.




3. Student Health Information Center, Ministry of Education. Accessed February 1 2024. https://www.schoolhealth.kr/web/srs/selectPublicDataList.do?sMenuId=0100008900
4. Marcus C, Danielsson P, Hagman E. Pediatric obesity: long-term consequences and effect of weight loss. J Intern Med 2022;292:870-891.




5. Kim M, Kim J. Cardiometabolic risk factors and metabolic syndrome based on severity of obesity in Korean children and adolescents: data from the Korea National Health and Nutrition Examination Survey 2007-2018. Ann Pediatr Endocrinol Metab 2022;27:289-299.




6. Park HK, Lim JS. Change of obesity prevalence and lifestyle patterns before and during COVID-19 among Korean adolescents. Ann Pediatr Endocrinol Metab 2022;27:183-191.




7. Kang S, Seo MY, Kim SH, Park MJ. Changes in lifestyle and obesity during the COVID-19 pandemic in Korean adolescents: based on the Korea Youth Risk Behavior Survey 2019 and 2020. Ann Pediatr Endocrinol Metab 2022;27:281-288.




8. Lee EY, Kim YB, Goo S, et al. Physical activity in the era of climate change and COVID-19 pandemic: results from the South Korea’s 2022 Report Card on physical activity for children and adolescents. J Exerc Sci Fit 2023;21:26-33.



9. Kansra AR, Lakkunarajah S, Jay MS. Childhood and adolescent obesity: a review. Front Pediatr 2020;8:581461.



10. Sohn YB. Genetic obesity: an update with emerging therapeutic approaches. Ann Pediatr Endocrinol Metab 2022;27:169-175.




12. Hong YH, Chung IH, Han K, Chung S; Taskforce Team of the Obesity Fact Sheet of the Korean Society for the Study of Obesity. Prevalence of type 2 diabetes mellitus among Korean children, adolescents, and adults younger than 30 years: changes from 2002 to 2016. Diabetes Metab J 2022;46:297-306.




13. Yoo SE, Lee JH, Lee JW, Park HS, Lee HA, Kim HS. Increasing prevalence of fasting hyperglycemia in adolescents aged 10-18 years and its relationship with metabolic indicators: the Korea National Health and Nutrition Examination Study (KNHANES), 2007-2018. Ann Pediatr Endocrinol Metab 2022;27:60-68.




14. TODAY Study Group, Bjornstad P, Drews KL, et al. Long-term complications in youth-onset type 2 diabetes. N Engl J Med 2021;385:416-426.



15. Rodriquez IM, O’Sullivan KL. Youth-onset type 2 diabetes: burden of complications and socioeconomic cost. Curr Diab Rep 2023;23:59-67.




16. Benjamin EJ, Muntner P, Alonso A, et al. Heart disease and stroke statistics: 2019 update. A report from the American Heart Association. Circulation 2019;139:e56-e528.

17. Frontini MG, Srinivasan SR, Xu J, Tang R, Bond MG, Berenson GS. Usefulness of childhood non-high density lipoprotein cholesterol levels versus other lipoprotein measures in predicting adult subclinical atherosclerosis: the Bogalusa Heart Study. Pediatrics 2008;121:924-929.



18. Lim JS, Kim EY, Kim JH, et al. 2017 Clinical practice guidelines for dyslipidemia of Korean children and adolescents. Ann Pediatr Endocrinol Metab 2020;25:199-207.




19. Jeong DY, Kim SH, Seo MY, Kang SY, Park MJ. Trends in serum lipid profiles among Korean adolescents, 2007-2018. Diabetes Metab Syndr Obes 2021;14:4189-4197.




20. Park SI, Suh J, Lee HS, et al. Ten-year trends of metabolic syndrome prevalence and nutrient intake among Korean children and adolescents: a population-based study. Yonsei Med J 2021;62:344-351.




21. Huang A, Reinehr T, Roth CL. Connections between obesity and puberty: invited by Manuel Tena-Sempere, Cordoba. Curr Opin Endocr Metab Res 2020;14:160-168.


22. Kang E, Hong YH, Kim J, et al. Obesity in children and adolescents: 2022 update of clinical practice guidelines for obesity by the Korean Society for the Study of Obesity. J Obes Metab Syndr 2024;33:11-19.



23. Nam HK, Kim HR, Rhie YJ, Lee KH. Trends in the prevalence of extreme obesity among Korean children and adolescents from 2001 to 2014. J Pediatr Endocrinol Metab 2017;30:517-523.


24. Park HK, Seo JY, Jung HW, Lim JS. Prevalence and trends in obesity and severe obesity in Korean children and adolescents, 2007-2020: a population-based study. Pediatr Int 2023;65:e15472.



25. Pinhas-Hamiel O, Hamiel U, Bendor CD, Bardugo A, Twig G, Cukierman-Yaffe T. The global spread of severe obesity in toddlers, children, and adolescents: a systematic review and meta-analysis. Obes Facts 2022;15:118-134.




26. Blake-Lamb TL, Locks LM, Perkins ME, Woo Baidal JA, Cheng ER, Taveras EM. Interventions for childhood obesity in the first 1,000 days a systematic review. Am J Prev Med 2016;50:780-789.



27. Sonntag D, Ali S, Lehnert T, Konnopka A, Riedel-Heller S, König HH. Estimating the lifetime cost of childhood obesity in Germany: results of a Markov Model. Pediatr Obes 2015;10:416-422.


28. Jung YH, Ko S, Lim HJ. The socioeconomic cost of adolescent obesity. Health Soc Welf Rev 2010;30:195-219.

29. Ling J, Chen S, Zahry NR, Kao TA. Economic burden of childhood overweight and obesity: a systematic review and meta-analysis. Obes Rev 2023;24:e13535.




30. Dietz WH, Solomon LS, Pronk N, et al. An integrated framework for the prevention and treatment of obesity and its related chronic diseases. Health Aff (Millwood) 2015;34:1456-1463.


31. Miyawaki A, Evans CE, Lucas PJ, Kobayashi Y. Relationships between social spending and childhood obesity in OECD countries: an ecological study. BMJ Open 2021;11:e044205.



-
METRICS

-
- 1 Crossref
- Scopus
- 1,379 View
- 107 Download
-
Related articles in
J Korean Med Assoc -
Medical treatment of pediatric obesity2024 May;67(5)
Suggestion for the training policy of physician-scientists in Korea2024 February;67(2)
Principles for effective management of scabies outbreaks2023 December;66(12)
Management of post-cardiac arrest syndrome2023 September;66(9)
Recent trends in the management of anterior knee pain2023 August;66(8)






