|
 |
- Search
| J Korean Med Assoc > Volume 60(1); 2017 > Article |
Abstract
The enhanced primary care demonstration (EPD) was launched in November 2014 to provide high-quality care for people with chronic illnesses. In the EPD, comprehensive assessment and care planning (CAP) is a critical component, along with behavior modification and case management services. In this study, we measured CAP duration and calculated the fee for CAP sessions performed with patients with hypertension and/or diabetes mellitus. In 5 primary care clinics participating in the EPD, the duration of CAP sessions and usual consultations was measured. The duration of CAP sessions was measured on 2 separate occasions because CAP involves 2 separate consultations, including an initial consultation for comprehensive patient assessment and laboratory testing and a follow-up consultation for creating a care plan based on the assessment and test results. The CAP fee was calculated as the ratio of CAP time to the usual consultation time. The median (interquartile range) and the mean ± standard deviation of CAP duration were 15.4 (7.1) minutes and 15.6 ± 4.2 minutes, respectively. The first and second CAP sessions lasted for 5.3 and 4.6 times longer than usual consultations, respectively. The calculated CAP fees were 76,299 won (median) and 65,766 won (mean). The length of CAP sessions for patients with hypertension and/or diabetes mellitus was approximately 5 times longer than that of usual consultations. If consultation lengths were measured in a representative patient sample, it would be possible to improve the external validity of the measurements.
지난 몇 년간 한국 정부는 일차의료에 바탕을 둔 여러 만성질환관리 정책을 수립, 실행하여 왔다. 2007년, 질병관리본부 지원 하에 대구에서 고혈압·당뇨병 등록 관리 시범사업이 시작되었다[1]. 2010년에는 고혈압, 2011년에는 당뇨병 요양급여 적정성 평가가 시작되었고[2,3], 2012년 하반기 진료분에 대한 평가결과를 바탕으로 2013년 9월부터 요양급여 비용 가산 지급이 되고 있다[4]. 또 2012년 4월에는 의원급 만성질환관리제가 시작되었다[5]. 2014년 11월에는 지역사회 일차의료 시범사업(이하 시범사업)이[6], 2016년 9월에는 만성질환관리 시범사업이 시작되었다.
2016년 10월, 3차 연도를 맞은 시범사업은 그중 가장 주목할 만하다. 시범사업은 지역 의사회의 참여에 바탕을 두고 있다는 점에서 그전의 다른 정책과 차이가 있다. 시범사업 참여의사 설문결과에 따르면 “의원급 의사 중심” 만성질환관리 정책수립이 시범사업의 가장 큰 의의로 나타났다[7]. 시범사업은 약물 처방 위주 진료 외에 의원 의사가 사업 참여에 동의한 고혈압·당뇨병 환자를 위하여 건강실천계획을 수립하고 직접 교육 및 상담을 하거나 일차의료지원센터(건강동행센터)에 교육을 의뢰하는 것을 주요 내용으로 한다[7].
정부는 시범사업 정착에 주안점을 두면서 차기 연도 사업을 위한 일차의료 중심의 만성질환관리 서비스모형 및 수가모형 개발연구를 지원하였다. 이 개발연구는 기존 만성질환관리 서비스모형을 개선하고 일차의료 중심의 만성질환관리 수가모형을 개발하는 것을 핵심 연구내용으로 삼았다[8,9]. 특히 체계적 환자 평가와 검사 의뢰 및 결과 확인, 건강실천 계획수립으로 이루어진 고혈압·당뇨병 환자 포괄평가 및 계획수립(이하 포괄평가) 행위의 내용을 정하고 프로토콜을 만드는 작업이 이루어졌다[8].
이 논문에서는 서비스모형개발 연구결과를 바탕으로 포괄평가 행위수가를 산정하는 것을 목표로 삼았다. 즉 일부 시범사업 참여 의료기관에서 포괄평가 행위시간과 일반환자 진료시간을 측정하고 이를 바탕으로 3차 연도 시범사업에 적용할 포괄평가 행위수가를 산정하는 것이 이 연구의 목표이다.
이 연구는 두 부분으로 이루어졌다. 하나는 시범사업에 참여 중인 일부 의원을 상대로 포괄평가 시간을 측정한 단면 연구이다. 다른 하나는 측정한 진료시간과 현행 초진 진찰료 상대가치 점수, 환산지수를 이용한 포괄평가 행위수가 산정 연구이다. 이 연구의 계획은 한국보건의료연구원 연구윤리심의위원회의 승인(NECA IRB 15-029-1)을 받았다.
포괄평가는 두 차례의 진료를 통해 이루어진다. 1차진료 때에는 의사가 환자를 진찰하고 체계적인 평가 체크리스트를 작성한다. 체크리스트는 환자의 과거력과 가족력뿐 아니라 우울증 선별 결과, 기타 질환 및 약물 복용력, 예방접종 및 건강검진 수진 여부, 흡연과 음주, 운동, 신장과 체중 측정 결과, 혈압을 기록하고 교육계획 목록에서 관계있는 것을 선택하도록 개발되었다[8]. 또 의원에서 가능한 검사목록이 개발되어 환자 상태에 맞는 검사를 선택하여 의뢰할 수 있다[8].
2차진료 시 의사는 미리 제시된 검사항목별 기준을 이용하여 환자에게 검사결과를 설명하고 건강생활실천계획을 수립, 제공한다. 건강생활실천계획은 체계적 평가 및 검사결과에 따라 환자를 교육하고 요약 계획 및 상세 관리 계획을 제공하도록 개발되었다[8]. 의사는 환자 상태를 고려하여 적절한 건강생활실천계획을 선택하고 의사의 경험과 판단, 환자의 선호를 고려하여 이를 수정하거나 추가할 수 있다. 또 수립한 건강생활실천계획은 문서로 출력하여 환자에게 제공된다.
연구 당시에는 시범사업 참여 의사를 상대로 포괄평가에 대한 교육을 하지 않은 상태였다. 따라서 연구자 1명이 의원을 방문, 체크리스트와 건강생활실천계획 관계 문서를 이용하여 포괄평가 행위를 의사에게 직접 설명하였다. 설명시간은 의원당 20-40분이었다.
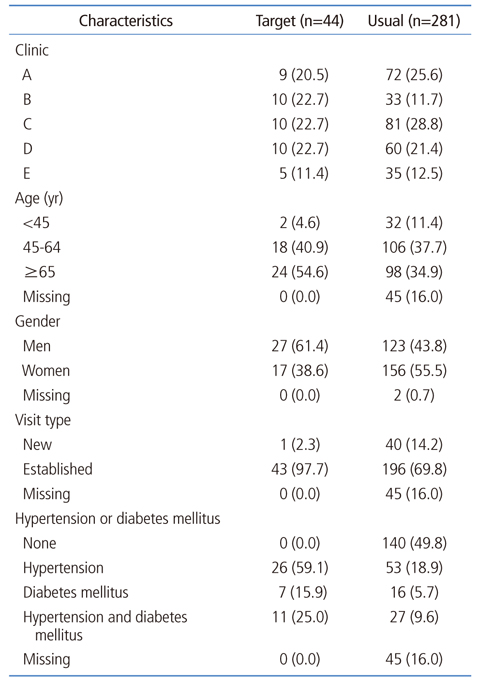
포괄평가 시간측정 대상 환자(표적환자)를 모집하기 위하여 시범사업에 참여 중인 서울시 중랑구의 의원 다섯 군데를 섭외하였다. 실제 섭외는 시범사업 사무국에서 담당하였다. 사무국은 조사의 실행 가능성을 감안하여 “(시범)사업을 잘 이해하고 협조도 잘 되는” 의원으로 섭외하였다고 하였다. 2016년 1월 25일까지 섭외된 의원은 의사가 답한 전문의 자격기준으로 가정의학과 의원 1개소, 신경과 1개소, 내과 3개소였다. 의사 설문으로 의원 의사 수와 개원 형태, 진료과목, 의사의 성별과 연령, 전문의 취득 후 임상 경력, 주중 일평균 근무시간 및 환자수를, 조사원 관찰을 통하여 의원 표시 과목과 조사 당일 하루 진료 환자수를 파악하였다.
표적환자는 고혈압 또는 당뇨병을 진단받은 환자로서, 상기 다섯 곳의 의원 중 한 곳에 내원하여 의사에게 포괄평가를 받고 그 시간을 측정하는 것에 동의한 환자다. 고혈압·당뇨병 환자 중에서 안면이 있고 치료 순응도가 높은 환자가 표적환자로 선정되었다. 표적환자는 두 차례에 걸쳐 포괄평가를 받으므로 효율적 조사를 위해서는 정해진 날짜에 2차진료를 받는 것이 가능한 환자를 섭외해야 하기 때문이었다. 의원의 하루 환자수와 진료 여건을 감안하여 의원당 10명, 총 50명을 상대로 포괄평가 시간을 측정하기로 하였다. 실제로는 1차진료 시 44명, 2차진료 시 38명 환자의 포괄평가 시간을 측정하였다. 1차진료를 받은 환자의 2차진료 예약 부도율은 13.6%였다.
또 표적환자가 아닌 환자로서, 표적환자가 1차진료를 받은 날에 해당 의원에서 진료받은 환자(일반환자) 전체에 대하여 진료시간을 측정하였다.
진료시간 측정을 위하여 조사원 3명을 선발하였다. 이들을 상대로 조사목적, 조사대상 및 방법, 동의서 설명 방법 등을 교육하였다. 각 조사원은 의원을 방문하여 진료시간을 측정하였다. 표적환자는 의사가 선정하여 조사원에게 알려 주었다. 조사원은 해당 환자에게 조사 목적을 설명하고 서면으로 연구 참여의사를 밝힌 경우에 한하여 조사를 하였다. 성별과 연령, 고혈압·당뇨병 유무, 초재진 여부를 환자에게 확인하고 1차진료시간을 측정하였다. 진료시간은 스톱워치를 이용하여 환자가 진료실에 들어갈 때부터 나올 때까지의 시간을 측정하였다. 일반환자의 진료시간 측정방법은 표적환자 때와 동일하였다. 2차진료시간은 표적환자에 한하여 측정하였다. 의원에서 알려 준 표적환자의 진료 예약일에 조사원이 해당 의원을 방문하여 진료시간을 측정하였다. 진료시간 측정방법은 1차진료시간 측정 때와 동일하였다.
처음 수가산정 방법으로 고려한 것은 기존 상대가치 점수 산정요소를 이용한 방법과, 일반환자 초진시간 대비 표적환자 포괄평가 시간비율을 이용한 방법, 두 가지였다. 현행 국민건강보험 행위별 수가는 자원 바탕 상대가치 연구에서 산출한 상대가치 점수에 기초하고 있으나 외래 진찰료는 그렇지 않다[10]. 그러나 2006년 상대가치 점수 개정 연구 후속 조치로 2009년 외래 진찰료 재평가 연구가 있었으므로[11] 이 연구에서 사용한 상대가치 점수 산정요소를 이용하는 방법을 고려하였다. 이 방법은 상대가치 점수 체계에 바탕을 둔다는 면에서 장점이 있다. 그러나 2009년 외래 진찰료 재평가 연구는 의사 설문을 통하여 진찰 또는 진료시간을 파악하였다는 문제점이 있었다. 이에 이 연구에서 실측한 일반환자 초진시간과 표적환자 포괄평가 시간을 이용하여 비율을 계산하고 이를 현행 외래 진찰료 상대가치 점수에 적용하여 포괄평가 행위수가를 산정하는 방법도 고려하였다. 이 방법은 실측 자료 이용의 장점 외에 진료비가 진료시간에 비례할 것이라는 직관에 부합한다. 또 표적환자 포괄평가 시간만큼 일반환자 진료를 하지 못한다는 기회비용 개념을 반영한다.
이상의 두 가지 수가 계산방법 및 예비 결과를 일차의료 의사 1명, 가정의학자 1명, 예방의학자 2명, 보건경제학자 1명으로 구성된 전문가 패널에 자문하였다. 자문 결과, 대다수 전문가들이 상대가치 점수 산정요소를 이용하는 것보다 진료시간 비율을 이용하여 수가를 산정하는 방법이 더 타당하다고 하였다. 또 수가산정 시 이용하는 진료시간으로 실측 시간을 이용하는 방안 외에 표준시간을 정하여 수가산정에 적용하는 방법이 제안되었으나 표준시간의 이론적 근거가 불투명하다는 일부 전문가의 의견이 타당하다고 판단, 이 연구에서는 실측 시간을 이용하였다.
구체적인 수가산정 방법은 다음과 같다. 2016년 건강보험 행위 급여·비급여 목록표 및 급여 상대가치 점수 고시에 있는 의원 초진 진찰료 상대가치 점수와 환산 지수, 이 연구의 일반환자 초진시간과 표적환자 포괄평가 시간 비율을 활용하였다. 즉 2016년 의원의 초진 진찰료 상대가치 점수 188.11점과 환산지수 점당 76.6원의 곱인 수가 14,409원에 일반환자 초진시간 대비 표적환자 포괄평가 시간 비율을 적용하였다. 이때 시간 비율은 진료시간 평균과 중앙값을 이용하여 각각 계산하였고 각 시간 비율을 적용한 수가를 제시하였다.
자료는 윈도우용 SAS ver. 9.4 (SAS Institute, Cary, NC, USA)으로 분석하였다. 조사원이 코딩지침에 따라 의사 및 환자 설문 결과, 측정 진료시간을 Excel (Microsoft, Redmond, WA, USA)에 입력하고 입력된 자료를 연구진이 편집하였다. 의원 및 의사 특성은 의사 설문 및 조사원 관찰 결과를 표로 제시하였다. 표적환자와 일반환자의 특성은 빈도와 백분율로 제시하였다. 표적환자 포괄평가 시간과 일반환자 진료시간의 대푯값과 분포는 중앙값과 사분위 범위, 평균과 표준편차로 제시하였다. 표적환자 포괄평가 시간이 정규분포를 따르지 않았으므로 의원 및 환자 특성에 따른 포괄평가 시간 차이는 Kruskal-Wallis test와 Wilcoxon rank sum test로 검정하고 통계적으로 유의한 차이가 있는 경우 비모수 다중 비교 방법인 Dunn's test로 검정하였다. 또 포괄평가의 1차 및 2차진료시간 차이는 짝 t 검정으로 검정하였다. 표적환자 포괄평가 시간분포의 정규성 여부는 Shapiro-Wilk 검정으로 하였다.
통계검정의 유의수준은 0.05로 하였다.
연구에 참여한 의원은 다섯 곳으로 모두 단독 개원 의원이었다. 주중 하루 평균 환자수는 50-100명이었고 표적환자 포괄평가 시간 조사 당일 환자수는 40-91명이었다. 의사는 내과 전문의 3명, 가정의학과 전문의 1명, 신경과 전문의 1명이었다. 주중 하루 평균 근무시간은 8-9시간이었다(Table 1).
1차진료시간을 측정한 표적환자 중 54.6%가 65세 이상이었고 61.4%가 남성이었다. 또 44명 중 43명의 환자가 재진환자, 즉 해당 의원에서 고혈압이나 당뇨병을 관리하고 있던 환자였다. 표적환자 중 약 60%가 고혈압만 있었고 25%가 고혈압과 당뇨병이 모두 있는 환자였다(Table 2).
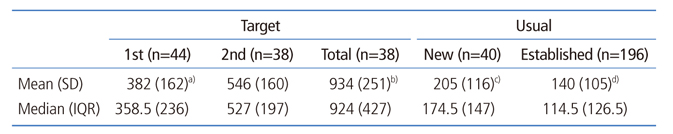
표적환자 포괄평가 시간 중앙값과 사분위 범위는 각각 924초(15.4분), 427초(7.1분), 평균과 표준편차는 934±251초(15.6±4.2분)였다. 포괄평가 시간 중 1차 및 2차진료시간 평균 및 표준편차는 각각 382±162초(6.4±2.7분), 546±160초(9.1±2.7분)였으며 짝 t 검정 결과 양자는 통계적으로 유의한 차이가 있었다(P<0.001). 일반환자 초진시간 중앙값 및 사분위 범위는 각각 174.5초(2.9분), 147초(2.5분), 평균과 표준편차는 205±116초(3.4±1.9분)였다(Table 3).
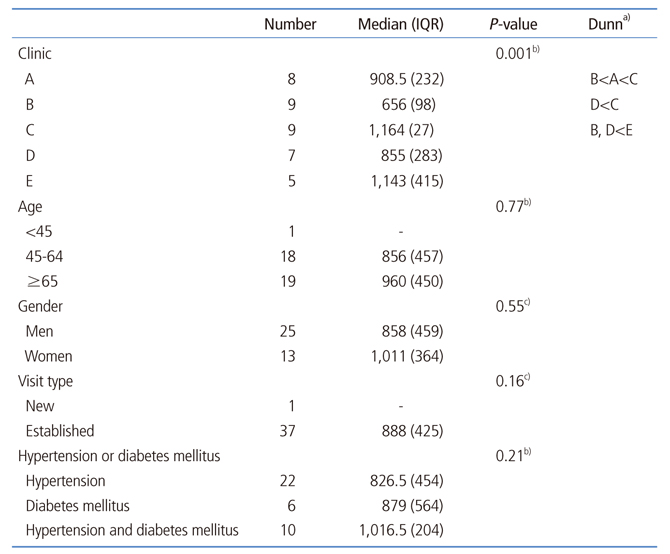
의원이나 환자 특성에 따라 표적환자 포괄평가 시간에 차이가 있는지 검정한 결과, 각 의원의 포괄평가 시간 간에 통계적으로 유의한 차이가 관찰되었다. 그러나 환자 특성에 따른 차이는 통계적으로 유의하지 않았다(Table 4).
2016년 의원 초진 진찰료 상대가치 점수 및 환산 지수를 이용하여 계산한 의원 초진 진찰료는 14,409원이었다. 이를 일반환자 초진시간 중앙값 및 평균으로 나누어 계산한 결과 의원 초진 진찰료는 초당 83원 및 70원이었다. 이를 포괄평가 시간 중앙값 및 평균인 924초 및 934초에 곱한 결과, 포괄평가 행위수가가 각각 76,299원, 65,766원으로 나타났다(Table 5).
이 연구는 시범사업 참여 의료기관에서 표적환자 포괄평가 행위시간 및 일반환자 진료시간을 측정하여 포괄평가 행위수가를 산정하는 것을 목적으로 삼았다. 연구결과, 표적환자의 포괄평가 시간의 중앙값(사분위 범위), 평균±표준편차는 각각 15.4분(7.1분), 15.6±4.2분이었고, 일반환자 중 초진환자의 진료시간의 중앙값(사분위 범위), 평균±표준편차는 각각 2.9분(2.5분), 3.4±1.9분이었다. 표적환자의 포괄평가 시간과 일반환자 중 초진환자 진료시간의 비율을 이용하여 계산한 포괄평가 행위수가는 진료시간의 중앙값을 이용하여 구한 경우 76,299원, 평균값으로 구한 경우 65,766원이었다.
2회 진료에 걸친 고혈압·당뇨병 환자 포괄평가에 소요되는 시간은 중앙값 15.4분, 평균 15.6분으로 일반환자 초진시간의 중앙값 2.9분, 평균 3.4분의 5.3배, 4.6배인 것으로 나타났다. 또 일반환자 재진시간의 중앙값 1.9분, 평균 2.3분의 8.1배, 6.7배인 것으로 나타났다. 포괄평가 행위시간이 일반환자 진료시간보다 긴 것은 포괄평가 행위에 대한 프로토콜이 있고[8] 이것을 바탕으로 환자를 진료하였기 때문으로 보인다. 전술하였듯이 포괄평가에는 환자 진찰뿐 아니라 체크리스트 작성, 검사 의뢰(이상 1차진료), 검사 결과 설명, 건강생활실천계획 수립과 설명, 계획서 출력 및 제공(이상 2차진료) 등의 행위가 포함되어 있다. 체크리스트 작성과 건강생활실천계획 수립 등은 통상 진료에서는 정형화된 방식으로 이루어지지 않는 것이므로 이들 행위가 추가된 포괄평가에는 더 긴 시간이 소요되었을 것이다. 특히 건강생활실천계획을 수립하는 2차진료가 포괄평가를 하는 1차진료보다 더 많은 시간이 걸렸다는 점에 주목할 필요가 있다.
포괄평가 행위가 보편화된 상태를 가정하고 그때의 진료시간을 측정한다면 이번 조사결과에 비하여 길 수도, 짧을 수도 있을 것이다. 포괄평가 행위시간 측정을 위해 섭외된 환자는 의사와 “안면이 있고 치료 순응도가 높은 환자”였고 절대 다수(44명 중 43명)가 재진환자였으므로 초진환자에 비하여 진료시간이 짧았을 수 있다. 반면 이번 조사에서는 의사들이 포괄평가 행위에 익숙하지 않고 건강생활실천계획 수립 절차가 전산화되지 않은 상태였다. 또 의사들이 진료시간이 측정되고 있다는 사실을 알고 있어 호손 효과(Hawthorne effect)를 배제할 수 없다. 이런 요인들을 감안하면 포괄평가 행위가 보편화된 뒤 측정한 진료시간이 이번에 조사된 포괄평가 행위시간보다 짧을 수 있다. 만약 포괄평가 행위를 국민건강보험 요양 급여 행위로 받아들이고 수가를 책정한다면 적어도 2차 연도 시범사업 참여 의료기관 중 조금 더 대표성 있는 표본을 선정하고 포괄평가 행위가 보편화된 시점에서 진료시간을 재측정하는 것이 필요하겠다.
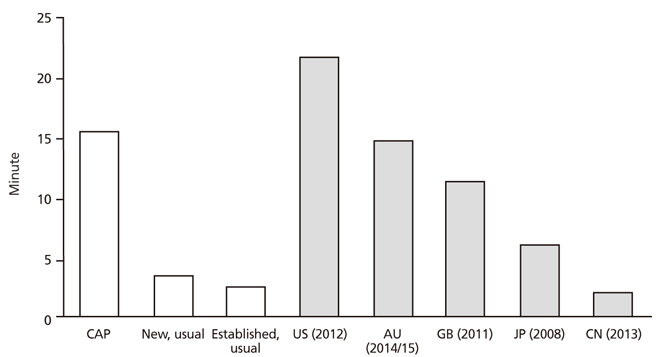
외국 일차의료의 평균 진찰시간과 비교할 때 이 연구의 일반환자 진료시간은 짧은 편이지만 포괄평가 시간은 짧은 편이 아니다(Figure 2) [12,13,14,15,16]. 2005년 이후 문헌에 보고된 외국의 일차의료 평균 진찰시간을 살펴보면 미국 가정의학과 전문의가 21.4분으로 가장 길고[12] 호주 가정의가 14.7분[13], 영국 가정의가 11.3분[14]으로 뒤를 이었다. 반면 중국 가정의 진찰 시간 중앙값은 2.0분[15]이었다. 물론 외국 일차의료 진찰 시간은 조사 대상이나 방법 면에서 차이가 있으므로 직접 비교는 어려울 것이다. 예컨대 미국과 호주는 전국 대표성을 지닌 표본조사 결과이나[12,13] 다른 나라의 경우는 그렇지 않다[14,15,16]. 또 이 연구와 중국, 일본 가정의 연구에서는 조사원이 진료시간을 실측하였으나[15,16] 미국과 호주는 의사나 의료진이 작성하는 조사표를[12,13], 영국은 의무기록을 이용하였다[14]. 국내에는 한 지방 소재 대학병원 외래 진찰시간 평균이 6.7분[17], 한 서울 소재 대학병원 외래 진료시간 평균이 3.7분[18], 한 수도권 소재 종합병원 외래 진료시간 평균이 4.2분[19]이라는 보고는 있었다. 그러나 일차의료기관 외래 진료시간이 보고된 적은 없다.
충분한 진료시간은 여러 편익이 있음이 알려져 있다. 진료시간이 긴 의사는 약품을 덜 처방하고 생활습관과 건강증진활동을 더 많이 상담하며 심리 사회 문제를 더 잘 인지, 대처하고 환자의 역량강화를 잘 한다고 하였다[20]. 거꾸로 진료시간이 충분하지 않으면 이와 같은 편익을 누리지 못할 것이다. 이 연구에서는 포괄평가 프로토콜이 도입되어 의사는 포괄적으로 환자를 평가하고 검사결과를 설명하여 건강생활실천계획을 수립, 제공할 수 있었다[8]. 그 결과, 포괄평가 시간이 일반환자 진료시간에 비하여 많이 길어졌다. 진료시간이 부족했다면 제대로 된 포괄평가가 불가능하였을 것이다.
이 연구에서 계산한 포괄평가 수가는 중앙값 기준 76,299원, 평균 기준 65,766원으로 현행 국민건강보험의 초진 진찰료 14,409원과 비교할 때 중앙값 기준 5.3배, 평균 기준 4.6배였다. 그러나 포괄평가는 2회 진료에 걸쳐 이루어지므로 2회분 초진 진찰료와 비교하면 중앙값 기준 2.6배, 평균 기준 2.3배로 볼 수 있다. 이처럼 초진 진찰료에 일반환자 초진시간 대비 포괄평가 행위시간 비율을 적용하여 수가를 계산하는 방법은 의사 업무량의 상대가치가 진료시간에 비례한다는 점, 즉 진료행위의 복잡성을 차치한다면 진료비가 진료시간에 비례한다는 상식에 부합한다. 또 포괄평가 시간만큼 다른 환자를 진료하지 못한다는 기회비용 개념을 반영한다는 점에서 설득력이 있다. 더욱이 현행 외래 진찰료가 상대가치 연구에 바탕을 둔 것이 아니므로 기존 상대가치 산정요소를 이용하여 포괄평가 수가를 계산하는 것이 불가능하였다. 다만 포괄평가가 중요한 의료행위로 건강보험 요양 급여로 포괄된다면 그 재정 영향을 평가하는 것이 필요하며, 외래 진찰료 상대가치 연구를 한다면 포괄평가 행위도 연구대상으로 고려할 필요가 있을 것이다.
이 연구의 제한점은 두 가지다. 첫째, 표본의 대표성 문제다. 이 연구는 일차의료 중심의 만성질환관리 수가 모형개발 연구[9]에 부수적으로 수행되었다. 즉 수가 모형개발 연구와 별개로, 3차 연도 시범사업에 적용할 포괄평가 행위의 수가를 산정하는 소규모 단기 연구를 한 것이다. 그런 까닭에 전체 일차의료 기관이나 의사는 물론이고 시범사업 참여 의료기관 및 의사를 대표하도록 조사 대상을 선정하지 못했다. 환자 역시 대표성을 띠지 못하였다. 다만 이미 개발된 프로토콜에 따라 포괄평가 행위가 수행되었으므로 의료기관이나 의사, 환자의 특성에 따라 진료시간에 큰 차이가 없었을 것이다. 또 전문가 패널 일차의료 의사나 연구진의 경험에 비추어 볼 때 이 연구의 포괄평가나 일반환자 초진시간이 실제와 크게 다르지 않을 것으로 판단한다. 물론 대표성 있는 표본을 상대로 진료시간을 조사한다면 더 타당한 결과를 얻을 것이다.
둘째, 의사의 포괄평가 숙련도와 전산 인프라 유무, 초진 환자 여부에 관계된 것이다. 이 연구에 참여한 의사는 포괄평가에 관한 체계적 교육을 받지 못하였고 전산 인프라가 없는 상태에서 포괄평가를 하였다. 체계적 교육이 선행되고 전산 인프라가 지원되면 포괄평가 시간이 단축될 수 있다. 거꾸로 이 연구에서는 조사의 편의를 위하여 의사가 “안면이 있고 치료 순응도가 높은” 재진환자를 섭외하였으므로 신환일 때보다 포괄평가 시간이 짧았을 개연성이 있다. 그러나 이 연구에서는 어느 쪽 요인이 더 큰 영향을 미쳤는지 확인하기 어려웠다. 추후 비슷한 연구가 계획된다면 이 점을 감안하여 조사 계획을 수립해야 한다.
이 연구의 직접적인 기여는 3차 연도 지역사회 일차의료 시범사업 포괄평가 행위의 수가를 산정하였다는 점에 있다. 이 연구에서 계산한 포괄평가 행위의 평균 기준 수가 65,766원은 3차 연도 시범사업의 ‘포괄 계획 및 평가(케어 플랜) 급여’비용 65,800원으로 반영되었다. 그러나 한국 일차의료의 통상적인 진료시간을 계량화하여 보고하였다는 점과, 고혈압·당뇨병 환자에 대한 포괄평가에는 적어도 일반적인 초진시간의 약 5배 가량이 필요하다는 점을 확인하였다는 점에서도 이 연구의 의의를 찾을 수 있을 것이다.
이 연구는 한동안 논란이 되었던 만성질환관리 체계에 대한 구체적 실현성을 파악하기 위하여, 고혈압, 당뇨병 등의 만성질환 환자 관리의 제일선에 있는 일차의료 의사들의 참여여부에 가장 중요한 적정 의료수가를 추정한 연구이다. 치료행위에만 초점을 맞춘 현행 의료수가체계에서 환자의 평가 및 치료계획 수립과 건강교육 등의 진료내용의 중요성을 강조하고 그에 대한 보상체계를 제안하였다는 점에서 의의를 가진다. 그러나 이 연구는 저자가 밝힌 대로 표본의 대표성 측면에 제한점이 있으며, 측정 결과에 영향을 미칠 수 있는 여러 요인들을 충분하게 통제하지는 못하였다. 앞으로 이러한 일차의료의 행위 수가를 진료 현장에 적용하기 위해서는 대표성이 있는 대규모 표본을 대상으로 보다 정교한 추가 연구를 수행할 필요가 있을 것으로 생각된다.
[정리: 편집위원회]
Acknowledgement
This study was supported by the Ministry of Health and Welfare through the National Evidence-based Healthcare Collaborating Agency (NH15-005-2). We appreciated patients and doctors who participated in this study. We also thank the staff at the executive office of the EPD for their support.
References
1. Korea Centers for Disease Control and Prevention. Disease control white paper 2007. Seoul: Centers for Disease Control and Prevention; 2008.
2. Ministry of Health and Welfare. Health and welfare white paper 2010. Seoul: Ministry of Health and Welfare; 2011.
3. Ministry of Health and Welfare. Health and welfare white paper 2011. Seoul: Ministry of Health and Welfare; 2012.
4. Ministry of Health and Welfare. Health and welfare white paper 2013. Seoul: Ministry of Health and Welfare; 2014.
5. Ministry of Health and Welfare. Health and welfare white paper 2012. Seoul: Ministry of Health and Welfare; 2013.
6. Ministry of Health and Welfare. Health and welfare white paper 2014. Seoul: Ministry of Health and Welfare; 2015.
7. Cho JJ, Kwon YJ, Jung SH. Community based health care service design on chronic disease for enhancing primary care and the status of community based primary care project. Korean J Fam Pract 2015;5:173-178.
8. Cho B, Park JH, Son KY, Shin DW, Kim SH, Seo YG, Min HY, Kim SJ, Kim SH, Jeong SM, Jeong WJ, Park MH. Development of a service model for chronic care in primary care. Seoul: National Evidence-based Healthcare Collaborating Agency; 2016.
9. Kim Y, Choi Y, An AR, Lee JH. Development of a payment model for chronic care in primary care. Seoul: National Evidence-based Healthcare Collaborating Agency; 2016.
10. Lee CS, Kang GW, Byeon SA. Unit for Relative Value Scale Research and Development. A research report on relative value scale revision. Seoul: Health Insurance Review and Assessment Service; 2006.
11. Jeon CS, Park HG, Yeom W, Hong SB, Lee WP, Ji YG, Kim YJ, Yang HS, Jang SI. Korean Medical Association. Revaluation of Korean evaluation and management fee. Seoul: Health Insurance Review and Assessment Service; 2009.
12. Centers for Disease Control and Prevention, National Center for Health Statistics. National Ambulatory Medical Care Survey: 2012 state and national summary tables [Internet] Atlanta: Centers for Disease Control and Prevention. 2016;cited 2016 Sep 15. Available from: http://www.cdc.gov/nchs/data/ahcd/namcs_summary/2012_namcs_web_tables.pdf
13. Britt H, Miller GC, Henderson J, Bayram C, Harrison C, Valenti L, Wong C, Gordon J, Pollack AJ, Pan Y, Charles J. General practice activity in Australia 2014-15. Sydney: Sydney University Press; 2015.
14. Drennan VM, Halter M, Joly L, Gage H, Grant RL, Gabe J, Brearley S, Carneiro W, de Lusignan S. Physician associates and GPs in primary care: a comparison. Br J Gen Pract 2015;65:e344-e350.



15. Jin G, Zhao Y, Chen C, Wang W, Du J, Lu X. The length and content of general practice consultation in two urban districts of Beijing: a preliminary observation study. PLoS One 2015;10:e0135121.



16. Wooldridge AN, Arato N, Sen A, Amenomori M, Fetters MD. Truth or fallacy? Three hour wait for three minutes with the doctor: findings from a private clinic in rural Japan Asia Pac Fam Med 2010;9:11.



17. Park SH. Analysis of factors delaying on waiting time for medical examination of outpatient on a hospital. Qual Improv Health Care 2001;8:56-72.
18. Hwang JI. Factors influencing consultation time and waiting time of ambulatory patients in a tertiary teaching hospital. Qual Improv Health Care 2006;12:6-16.
Figure 1
A chronic care model for people with hypertension and/or diabetes in primary care.
a)Reminder and recall interventions are used.
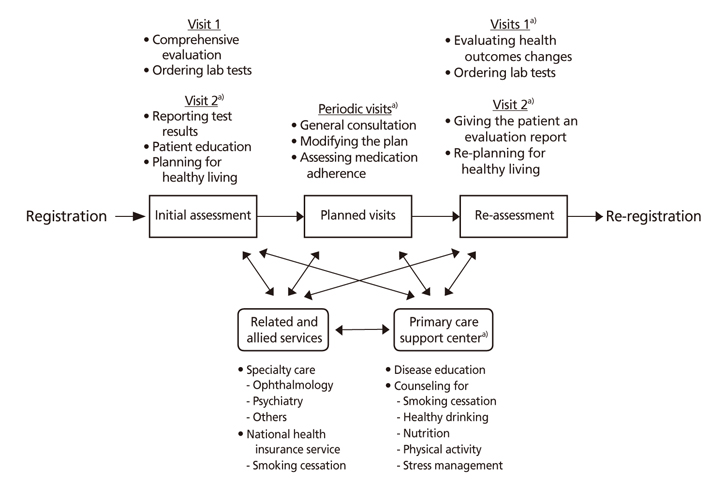
Figure 2
Average consultation length in primary care from selected studies. CAP, comprehensive assessment and care planning; US, United States [12]; AU, Australia [13]; GB, United Kingdom [14]; JP, Japan [16]; CN, China [15].
- TOOLS
-
METRICS

-
Related articles in
J Korean Med Assoc -
Comprehensive management of polypharmacy in older patients with diabetes2024 July;67(7)
Evaluation and treatment of the patient with acute dizziness in primary care2010 October;53(10)